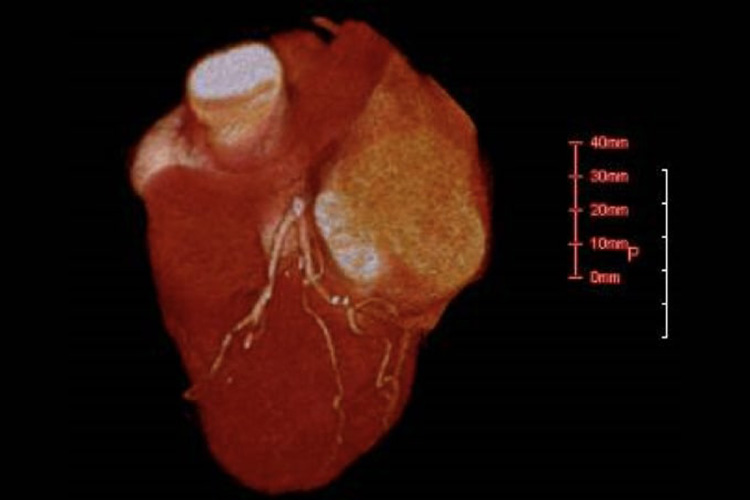
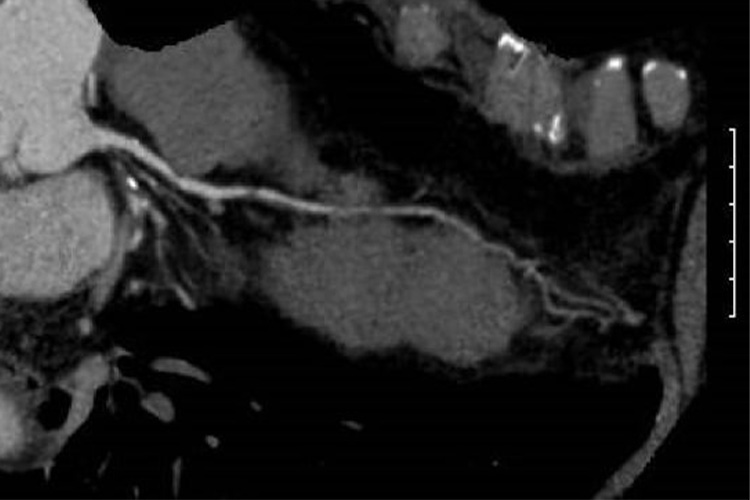
狭心症とは
狭心症は、心筋梗塞と合わせて虚血性心疾患と呼ばれます。心臓の動脈(冠動脈)が詰まって狭くなり、心臓が動くために必要な酸素や栄養が届かなくなる病気です。
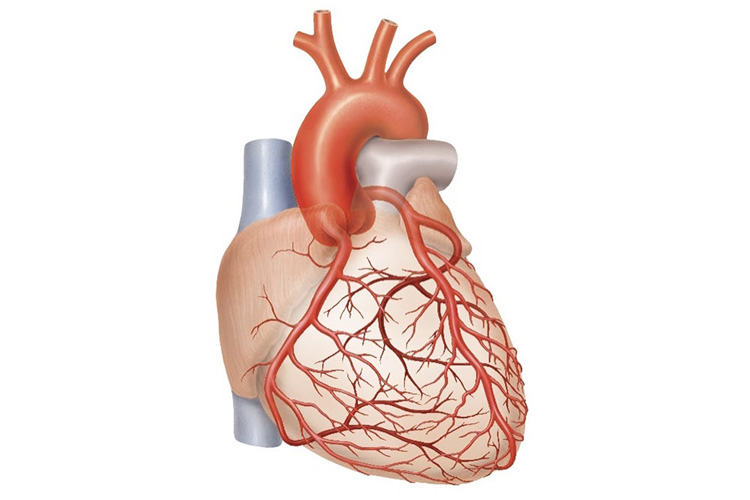
冠動脈は、心臓の筋肉に酸素と栄養を送る動脈で、心臓の外側から覆うように走っています。右冠動脈と左冠動脈がありますが、左冠動脈はさらに左前下行枝と左回旋枝に分かれます。
詰まって狭くなった箇所が多いほど重篤です。
狭心症の種類
労作性狭心症
冠動脈に動脈硬化が生じ狭くなり、心臓の筋肉に必要な血流が届いていない状態を虚血と言います。階段を登ったり、重いものを持ったり等の労作時には、より多くの酸素や栄養が必要になります。労作性狭心症は、冠動脈が詰まって狭くなり、酸素や栄養の供給が追いつかず、胸の痛みなどの症状が出る疾患です。ご高齢の方や糖尿病があると、心臓が虚血状態にあるにもかかわらず症状が軽かったり、感じなかったりすることがあり注意が必要です。
冠攣縮性狭心症
深夜・早朝の寝ているときや、午前中安静にしているときに、胸痛発作を起こします。冠動脈が一時的にけいれんを起こして血流が途絶えることによって起こります。喫煙、飲酒、ストレスなどが関係していると言われます。ほとんどは一過性の発作であり、時間とともに改善しますが、時に攣縮が持続して心筋梗塞に至ることもあります。
不安定狭心症
冠動脈がさらに狭くなると、これまで無かった胸の痛み、圧迫感、絞扼感、胸焼け、肩・顎・歯の痛みなどの症状が出現するようになります。数分で症状が消えることもありますが、繰り返すこともあります。何度も繰り返すようになったり、安静にしている時に長い胸痛が起きたりする場合は、心筋梗塞へ移行する可能性が高く危険な状態です。
狭心症の原因
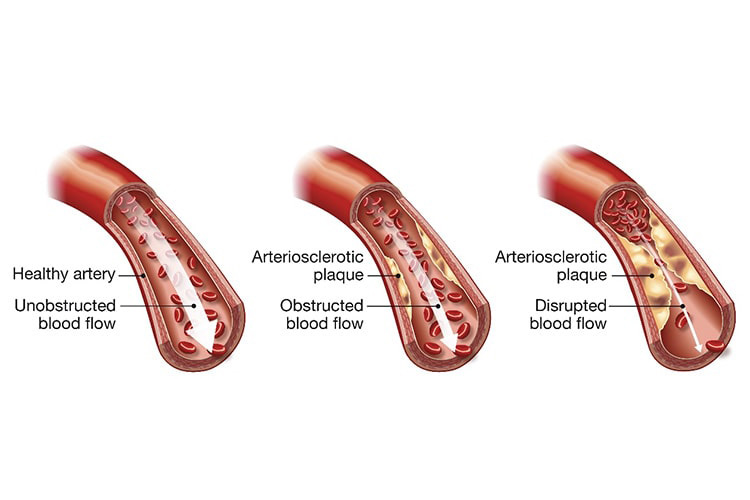
狭心症の原因は、ほとんどが動脈硬化です。動脈硬化とは、高血圧や糖尿病等の生活習慣病、喫煙、加齢などその他のさまざまな要因で血管が硬くなってしまった状態です。
LDLコレステロール(悪玉コレステロール)が血液中に増えすぎると、僅かに傷ついた内皮細胞(動脈壁の一番内側の細胞)のすき間からLDLコレステロールが血管壁の内側に入り込み、それを退治しようとする免疫細胞などが入り込んで膨らみ、プラークと呼ばれる血管壁の盛り上がりが形成されます。プラークが大きくなって血管内腔が狭くなると狭心症を起こします。またプラークが破れると急速に血の塊(血栓)ができ、血管が塞がれると心筋梗塞になります。
狭心症は安静にしていれば治まることもあり、軽く考えて放置してしまう人が少なくありません。しかし、一度心筋梗塞を起こしてしまうと亡くなる可能性があったり、心臓の機能が弱って心不全になってしまったりと、実は怖い病気です。胸の違和感や痛み、締めつけられるような感じが一度でもあったら、狭心症を疑って医師に相談しましょう。
狭心症や心筋梗塞が発症しやすいリスクには以下のようなものがあげられます。
- 高血圧
- 糖尿病
- 脂質異常症(高コレステロール血症)
- 喫煙
- 肥満(痩せて内臓のまわりに脂肪が付いている内臓脂肪型肥満もリスク要因です)
- ストレス
- 家族歴(血縁者で心筋梗塞既往がある場合はリスクが高くなります)
狭心症の検査と診断
①問診
医師による問診は非常に重要です。どんなときに、どんな症状が出るのか、痛みや圧迫感はどのくらい続くのか、初めての症状なのか複数回あるのか、他に持病はないか、血縁者に心臓病の人はいないか、といったことを尋ね、状況を把握します。
②心電図検査
心臓は電気的な刺激で拍動していますが、心電図はその電気的な活動を波形として記録する検査です。過去に心筋梗塞を起こしていなかったか、なども分かります。
しかし心電図をとる時には症状は消失していることもあり、通常の心電図検査では異常が見られないこともあります。そのため狭心症が疑われる場合は、発作時の状態を調べるために、運動をしてもらって心電図を測る「運動負荷試験」を行うことがあります。
③運動負荷試験

運動など心臓に負荷がかかると現れる胸痛・動悸・息切れなどの症状を再現し、その時の心電図変化などをみて、狭心症や不整脈の診断を行う検査です。トレッドミル(ベルトコンベアー状のベルトの上を歩行する器具)やエルゴメータ(スタンド式自転車のペダルをこぐ器具)などを使って運動します。
④胸部レントゲン検査
狭心症を胸部レントゲン検査で診断することはできません。しかし心電図と同じく簡便で直ぐできる検査であり、鑑別診断に有用です。心臓の大きさや、肺の血液がうっ滞しているかなどから、心臓の状態もある程度わかります。
⑤心臓超音波検査(心エコー検査)
超音波を使って心臓の状態を探る検査です。心臓超音波検査では、心臓の大きさ、心筋の動き、弁の機能などを評価します。冠動脈が詰まって虚血がある場合には、左心室の壁運動に異常がみられることがあります。放射線ではないので被曝の心配がありません。
⑥血液検査
狭心症では血液検査をしても特異的な異常は認めないのですが、心筋梗塞を起こすと心筋が壊死する際に心筋細胞から酵素が血液中に漏れ出るので、それを調べます。
- 心臓型脂肪酸結合蛋白(H-FABP) は、心筋梗塞の発症1~2時間後から上昇してきます。迅速診断法(ラピチェック)により、発症2時間以内の超急性期心筋梗塞の診断が可能です。
- 心筋トロポニンは、心筋梗塞の発症3~6時間後から上昇し始め90%以上の精度で心筋梗塞の診断が可能です。約2週間は検出可能で、発症後数日経た場合も診断が可能です。
- クレアチンフォスフォキナーゼ(CK)とその分画であるCK-MBという酵素は、心筋梗塞発症の4~5時間後から血液中に増えてきます。
- 脳性ナトリウム利尿ペプチド(BNP)は、心臓を守るために心臓自体(心室)から分泌されるホルモンです。心臓への負担の程度を知ることができます。自覚症状が出る前から濃度が上がるので、心機能低下の早期発見に役立ちます。
心筋梗塞の背景には動脈硬化が潜んでいるケースが多いので、糖尿病や脂質異常症、腎臓疾患などの評価にも血液検査は有用です。
⑦冠動脈CT検査
造影剤を静脈注射し、心電図と同期させながらCTをとることで、冠動脈狭窄の有無を診断します。短時間で心臓の断面を撮影し、三次元画像で表わすことが可能です。但し脈の速い方や不整脈のある方、冠動脈石灰化が強い方では評価が難しい場合もあります。
⑧心臓MRI検査
MRIとは、電磁気の力を利用して体の内部を撮影する装置です。CTと異なり放射線被ばくの心配がありません。造影剤を使わずに心臓の動きを解析し、冠動脈の評価を行うことが可能です。さらに造影剤を使用すれば、心臓組織内の変化やダメージを検出し、より詳細な診断が可能です。
⑨心臓核医学検査
放射性物質で標識した薬剤を注射し、心筋の血流の状態を評価することができます。運動負荷や薬物負荷試験と組み合わせることで、より詳細に虚血の部位や範囲を評価できます。
⑩冠動脈カテーテル検査
カテーテルという細長い管を手首や肘、足の付け根の動脈に通して心臓まで挿入し、造影剤を注射して冠動脈のX線撮影を行います。冠動脈の狭窄の程度、部位、病変数などを詳細に評価でき、冠動脈疾患を診断するのに最も正確な評価が出来る検査です。詰まって狭い箇所が見つかった場合は、検査に引き続いてその場でカテーテル治療を行う場合もあります。
狭心症の治療
①薬物治療
- 抗血小板薬:血液が固まることを防ぎ冠動脈の血流を良くします。
- 硝酸薬&カルシウム拮抗薬:冠動脈を拡張させることで血流を改善します。
- βブロッカー:心拍数や収縮力を抑え、心臓の活動しすぎを防ぎます。
②カテーテル治療(PCI)
カテーテルと呼ばれる細長い管を冠動脈に挿入して行う手術です。検査と同様に手首や肘、足の付け根の動脈からカテーテルを冠動脈まで持っていき、カテーテルに装着したバルーンを拡げることで血流を改善します。バルーンで拡げても、また直ぐに狭くなってしまうことがあるため、それを予防するために、ステントと呼ばれる金属製の器具を血管内に持ち込んで留置します。
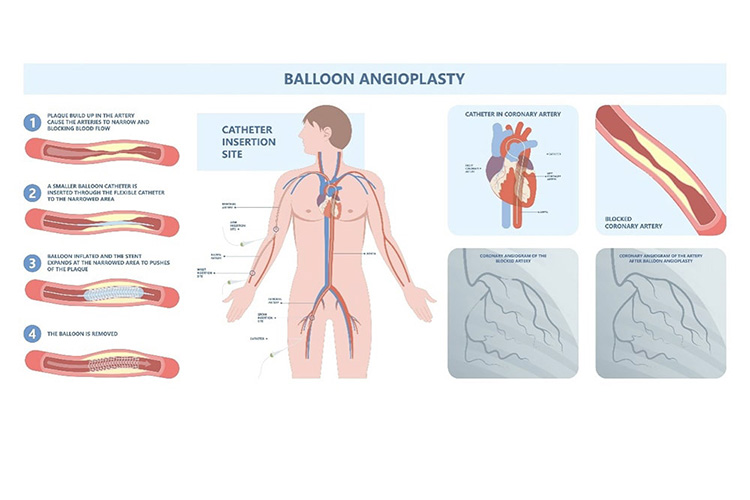
金属製ステントの周りに血栓が出来やすくなるのが欠点で、血栓を予防するために抗血小板薬は欠かせませんが、血が止まりにくくなる等副作用もあります。最近ではステント留置を避け、再狭窄を起こりにくくする薬剤を染み込ませたバルーンで治療する場合もあります。
カテーテル治療(PCI)はメスを使う治療ではありません。治療は1~2時間程度で終わります。数時間後には歩けますし入院期間も2~3日程度と体への負担は少ない治療と言えます。薬剤溶出ステントを使うと長期成績も良好です。
しかし、冠動脈に何か所も狭い箇所がある場合や、冠動脈の根本が詰まりかかっている場合などは、冠動脈バイパス手術(CABG)の方が優れています。
③冠動脈バイパス手術(CABG)
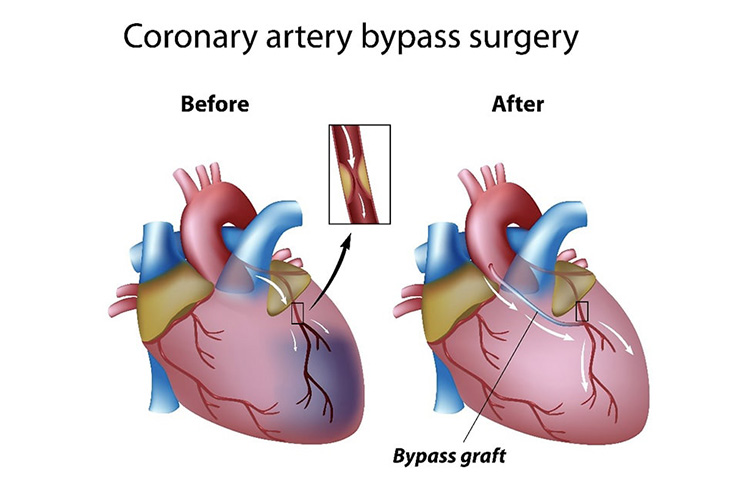
冠動脈の詰って狭くなった箇所を迂回して、バイパス血管を繋ぐ手術です。渋滞しやすい幹線道路に脇道(バイパス)を設けて、渋滞を解消するのと同じです。バイパスとして使う血管(グラフト)は、下肢の大伏在静脈や、肋骨の内側にある内胸動脈、手首の橈骨動脈、胃の胃大網動脈などが使われます。
冠動脈バイパス手術(CABG)には様々な方式があります。
- 従来型のオンポンプCABG人工心肺装置を使って血液を循環させ手術を行います。心臓を止めて手術が行えるため操作しやすくなりますが、人工心肺装置によって脳卒中や腎不全が起こりやすくなるのでは?という懸念があります。
- オフポンプCABG人工心肺装置を使わず、心臓を動かしたまま行なう手術です。スタビライザーという固定器具を使って一部だけ動きを止め手術を行います。人工心肺装置を使わないので、それに伴う合併症の危険が減ることが期待されます。
どちらの手術が良いかは議論がありますが、2つの手術を比べた研究では、オンポンプCABGの方が、術後5年生存率や主要心血管イベント(全死因死亡、再血行再建(CABGまたはPCI)、非致死的心筋梗塞)が優れているという結果が示されています(N Engl J Med 2017; 377 : 623 - 32.)。
人工心肺装置を使える方にはオンポンプCABGを、脳卒中や腎不全のリスクが高い方にはオフポンプCABGを、というように、手術前によく検討する必要があります。
従来は胸の骨(胸骨)を切り開く胸骨正中切開が主流でしたが、最近では小切開CABGや内視鏡下手術やロボット手術など、より体の負担の少ない手術もできるようになりました。