睡眠時無呼吸症候群とは
睡眠時無呼吸症候群とは、睡眠中に呼吸が何度も止まったり、浅くなったりして体が低酸素状態になる病気です。
睡眠中に何度も呼吸が止まると睡眠の質が悪くなり、日中の眠気や怠さなどから社会生活に悪影響を及ぼします。
睡眠呼吸障害は、AHI(Apnea Hypopnea Index)という、1時間当たりの無呼吸・低呼吸の回数で評価します。
日本でも1980年代後半から肥満疾患の増加や高齢化に伴い睡眠呼吸障害は増加しています。中等症以上(AHI≧15)で約940万人(14%)、軽症(AHI≧5)まで含めると約2200万人(32.7%)が睡眠呼吸障害を有しているとする報告もあり、国民病や現代病と呼ばれつつあります。
周囲の人からいびきを指摘される、寝ても途中で目が覚めてしまう、起床時に頭痛がする、日中の眠気が強い、といった症状がある方は睡眠時無呼吸症候群の疑いがあります。
睡眠時無呼吸症候群と生活習慣病
睡眠呼吸障害は他の生活習慣病や循環器疾患と合併しやすいだけでなく、循環器疾患の病態に影響を及ぼします。各疾患のページもあわせてご覧ください。
高血圧
高血圧患者の約59%に睡眠時無呼吸症候群が合併しており、とくに治療抵抗性高血圧では83%に合併していると報告されています。睡眠時無呼吸症候群を治療することで高血圧の治療が改善することも多く経験します。
高血圧はこちら糖尿病
睡眠時無呼吸症候群があると2型糖尿病を発症しやすくなります。また、2型糖尿病では約86%に睡眠時無呼吸症候群が合併していると報告されています。
糖尿病はこちらCKD
CKD患者の約65%に睡眠呼吸障害が合併しています。腎機能が低下するほど睡眠呼吸障害の合併率が増える一方で、睡眠呼吸障害の重症度が上がるとCKDも合併しやすくなります。
CKDはこちら心筋梗塞
睡眠時無呼吸症候群は、特に男性の心筋梗塞のリスクを高めます(1.7倍)。心筋梗塞を含む急性冠症候群では、49.6%に睡眠呼吸障害が合併していると報告されています。
心筋梗塞はこちら心不全
心不全患者においては、HFrEFで76%、HFpEFで69.3%といずれも高率に睡眠呼吸障害が合併しています。
心不全はこちら不整脈や突然死
心房細動患者では、81.4%と高率に睡眠時無呼吸症候群が合併しています。
さらに重症睡眠時無呼吸症候群(AHI≧30)では、心房細動のほか、非持続性心室頻拍や心室期外収縮などの不整脈も高率に合併することが知られています。
また、睡眠呼吸障害があると睡眠中に心臓突然死を起こすリスクが高まります(2.6倍)
不整脈はこちら脳卒中
脳卒中患者では、71%に睡眠呼吸障害が合併すると報告されています。
また睡眠呼吸障害があると死亡を含めた脳卒中リスクが高まります(2倍)
大動脈瘤
腹部大動脈瘤では、63%に睡眠呼吸障害が合併しています。またMarfan症候群では、頭蓋・顔面の骨格異常のため睡眠呼吸障害が合併しやすいとされています。
大動脈瘤はこちら大動脈解離
大動脈解離では61~82%と高率に睡眠呼吸障害が合併することが報告されています。
また中等症以上の睡眠時無呼吸症候群では、大動脈解離のリスクが4.43倍と高いことが報告されています。
睡眠時無呼吸症候群の原因
口や鼻からの空気の通り道が狭くなることで生じる閉塞性睡眠時無呼吸症候群と、呼吸を調節する脳の働きが低下するために起こる中枢型無呼吸症候群、その両方が関係する混合型に分けられますが、大部分は閉塞性睡眠時無呼吸症候群です。
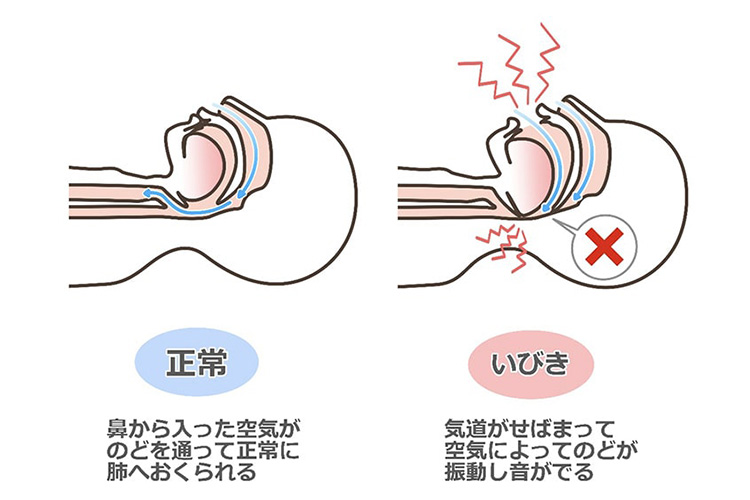
正常では、鼻から入った空気は喉を通ってスムーズに肺に送られます。
閉塞性睡眠時無呼吸症候群では、舌の付け根(舌根)が落ち込んで空気の流れが妨げられ、いびきと無呼吸を繰り返す状態となります。
舌の付け根(舌根)が落ち込んでしまう原因は
- 肥満
- 顎が小さい
- 扁桃腺や口蓋垂が大きい
- 飲酒や睡眠薬
などがあげられます。
睡眠時無呼吸症候群の検査
問診表を記入
まず問診表を用いて日中の眠気をチェックします。
- 座って読み物や書き物をしたり、テレビを見ている時に眠気があるか
- 会議中や人と話している時に眠気があるか
- 昼食後や休憩時に眠気があるか
- 車の運転中に眠くなることがあるか
などを確認します。
常に症状が無い場合でも- 「日中に強い眠気を感じる時がある」
- 「息苦しさで夜中に目覚める」
- 「いびきが酷いと指摘された」
- 「睡眠中に呼吸が止まっていると指摘された」
- 「朝起きた時頭痛がする」
などの症状がある方は睡眠時無呼吸症候群の可能性がありますので、一度検査をお勧めいたします。
呼吸の状態と血中酸素濃度を測定
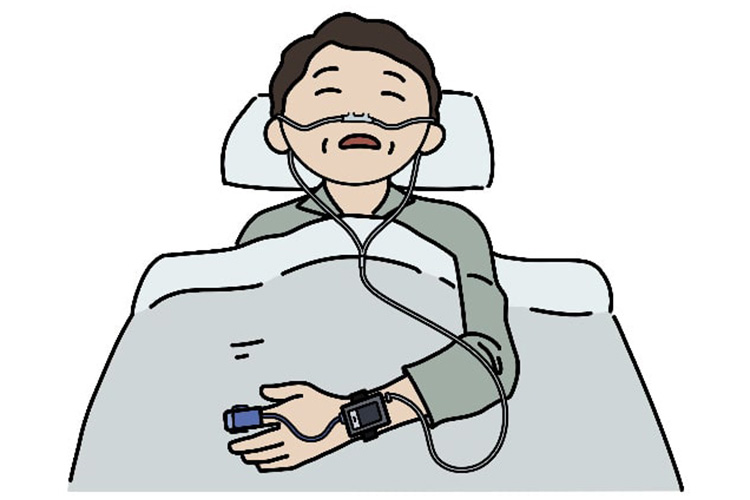
検査は、まず簡易型アプノモニターという装置で、呼吸の状態と血中酸素濃度を測定します。自宅への貸し出しが可能です。
ポリソノムノグラフィー(PSG)検査(精密検査)
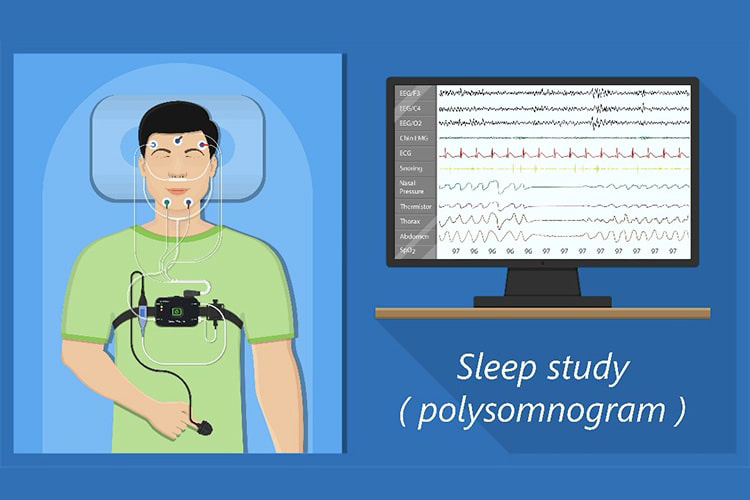
より精密な評価が必要と判断されると、脳波を含めたポリソノムノグラフィー(PSG)という検査が行われます。1泊程度の入院が必要な検査です。
1時間あたりの無呼吸・低呼吸の回数(無呼吸低呼吸指数, AHI)を測定し、AHI≧5であれば睡眠時無呼吸症候群と診断されます。
より重症(AHI≧20)となると、マスクによる持続陽圧呼吸療法(CPAP)を検討することになります。
頭部CTで口腔内や鼻咽頭の評価を行うこともあります。
睡眠時無呼吸症候群には、生活習慣病や循環器疾患の合併が多いことから、高血圧、糖尿病などの評価、不整脈の評価、心機能の評価など合併症の評価を積極的に行います。
睡眠時無呼吸症候群の治療
①持続陽圧呼吸療法(CPAP)

CPAPは人工呼吸器のような装置で、マスクを装着して持続的に空気圧をかけることによって上気道の閉塞を解除します。閉塞性睡眠時無呼吸症候群に有効な治療方法として、欧米や日本国内で最も普及している治療法です。睡眠時無呼吸症候群と診断され、無呼吸低呼吸指数(AHI)が一定の基準を満たせば、健康保険が適用されます。
CPAPを使用した翌朝か数日後には、いびきや無呼吸などが改善し、睡眠の質が上がったと感じます。特に重症な患者様ほど効果を実感しやすいようです。
睡眠時無呼吸症候群が改善すると、昼間の眠気も少なくなり、仕事や学習のパフォーマンスの改善につながります。さらに、高血圧や糖尿病など、無呼吸によって悪化していた生活習慣病にも良い影響がでてきます。
CPAPによって、心疾患を含めた合併症の予防・改善や、交通事故リスクの軽減が報告がされています。
CPAPを用いる際の注意点
- マスクのサイズや形状
CPAPの専用マスクには様々な形状がありますが、マスクの「つけ方」や「サイズ」が原因で効果を実感しにくかったり、煩わしく感じる方がいます。
マスクのつけ方やサイズに問題がないかチェックしてもらい、別のマスクに変更できないか相談してみましょう。 - 乾燥が気になる
CPAP装置から送り込まれる空気によって、鼻や喉が乾くと訴える方もいます。そのような場合は、マスクから空気漏れがないことを確認しましょう。加湿装置を装着できる場合もあるため、相談してみましょう。空気が乾燥しやすい季節は、加湿器を使って寝室全体の空気を潤すのも良い方法です。 - おなかの張り
睡眠中にCPAP装置から送り込まれる空気を無意識に飲み込んでしまい、お腹が張ってしまうことがあります。空気圧の調整で改善することがあります。
②手術やマウスピース矯正による治療
耳鼻科医師や歯科医師とご相談いただき、手術やマウスピース矯正による治療を検討する方もいます。
③生活習慣の是正
生活習慣の是正は非常に大切です。減量、節酒、睡眠薬の減量・中止を検討します。減量によって無呼吸が減少する可能性もありますし、睡眠時無呼吸症候群にしばしば合併する、心筋梗塞や脳卒中などの重大な病気のリスクを下げる意味もあります。
