高血圧とは
血圧とは、心臓から送り出された血液が動脈を押す圧力のことです。高血圧とは、血圧が高すぎる状態が続く病気です。
高血圧は自覚症状が殆どありませんが、高血圧の状態が長く続くと、血管に負荷がかかり続け、動脈硬化が引き起こされます。その結果、脳卒中や心臓疾患、腎臓病などの重大な病気を招きます。高血圧は自覚症状がないまま、こうした命に関わる病気を引き起こすことから、「サイレントキラー」と呼ばれています。
高血圧の治療は、毎日血圧を測定し、生活習慣を見直すことがとても大切になります。
高血圧の診断
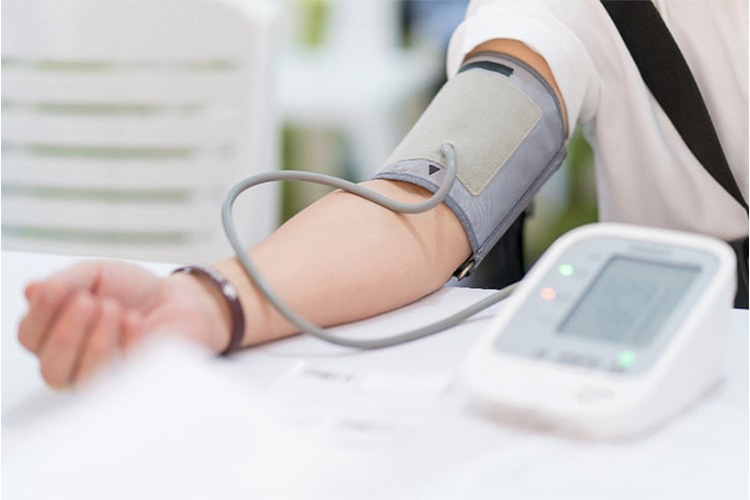
- 診察室血圧140/90mmHg以上
- 家庭血圧135/85mmHg以上
が高血圧の診断基準になります。
1回でも高くなると高血圧と診断される、というわけではありません。
診察室血圧は1日だけでなく、別の日にも行い判定します。また家庭血圧も1週間程度、家庭血圧を測定してもらい、その平均をもとに診断します。
血圧はいろいろな条件で異なります。脳卒中や心筋梗塞などの病気の予測には、家庭血圧がより大切になります。
白衣高血圧
家庭ではいつも135/85mmHg未満なのに、診察室血圧は140/90mmHgを超える方がいます。診察時のみ(白衣の前で)血圧が高くなることを「白衣高血圧」と呼びます。
診察時の緊張で血圧が上がる場合が多いようですが、家庭血圧が本当に正常であれば、診察室血圧のみが高くても、降圧薬による治療の必要はない場合もあります。しかし将来的には、治療が必要な高血圧になる可能性が高いので、注意が必要です。
仮面高血圧
白衣高血圧と反対に、健康診断や診察時は正常なのに家庭血圧が高い方がいます。診察時には高血圧が隠れていることから「仮面高血圧」と呼びます。
仮面高血圧は、診察室血圧・ 家庭血圧の両方とも高血圧の場合と同様に、脳心血管疾患のリスクになりますので注意が必要です。
喫煙やアルコール、精神的ストレスなどは仮面高血圧になりやすいので、家庭や職場で血圧を測ることを心掛けましょう。
血圧の測り方
測定する場所
家庭血圧計には上腕用、手首用、などの種類がありますが、高血圧治療ガイドライン2019では上腕式の使用を測定方法として定めています。心臓の高さで測ります。
測定時の条件
静かな部屋で測定しましょう。測定前にタバコを吸ったり、飲酒やカフェインをとったりしないようにしましょう。
脚を組まずに椅子に座り、背もたれにもたれてリラックスした状態がよいです。座ってから1〜2分安静にして、測定を始めましょう。
測定するタイミングと回数
家庭血圧測定のタイミングは1日2回、朝と夜に行うのが良いです。
各2~3回測定し平均を取るとなお良いです。
- 朝の測定:起床1時間以内、排尿後、朝食や服薬前に測定しましょう。
- 夕の測定:就寝直前に測定しましょう。飲酒や入浴直後は避けましょう。
それ以外にも、自分で血圧が高いかな?と感じた時も血圧を測り、原因を記録しておくのも役立ちます。
注意点

毎日なるべく同じ時間帯に、正しい測り方で測定しましょう。
また、血圧は年齢とともに上がりやすく、季節は冬に上がりやすい傾向があります。
- 静かで過ごしやすい場所
- 朝と夜の1日2回
- 1~2分の安静後
- 脚は組まず、カフは心臓の高さにする
- タバコや飲酒、カフェインは避ける
- 話をしない、力まない
- できれば2回測って記録する
高血圧の原因
高血圧症は、原因が特定できない「本態性高血圧症」と、他の疾患や薬剤などが原因で発症する「二次性高血圧症」の2つに分類されます。
高血圧症の約80~90%が本態性高血圧症ですが、ライフスタイル、年齢や遺伝的要因など様々な因子が関わっています。
残りの約10~20%が二次性高血圧症です。ホルモンの分泌異常、腎臓疾患、薬剤の副作用、睡眠時無呼吸症候群などが原因となります。原疾患の治療や薬剤の調整など、原因を取り除く治療が行われます。
本態性高血圧症の原因
原因は特定できないとはいえ、ほとんどが生活習慣に起因すると言われています。その他、加齢や遺伝的な体質も関係します。
①塩分の摂り過ぎ
塩分を摂り過ぎると、腎臓が塩分濃度を薄めようとして水分の排泄を抑えます。結果、体の血液量が増え、心臓から拍出される血液量も増えるため、血圧は上昇します。
②肥満
肥満の人は正常体重の人の1.5~2.5倍高血圧症になりやすいと言われています。血液量は体重に比例するため、肥満では血液量が増え心臓への負担になります。また、肥満細胞から、血圧を上げやすくするホルモンが分泌されたり、インスリンが効率よく働けなくなり血中濃度が過度に上がり、交感神経を刺激して血管を収縮させます。
③運動不足
運動不足は、代謝を悪くして肥満の原因になります。また自律神経のバランスを悪くします。緊張状態にあるときは交感神経が優位となり、リラックスした時は副交感神経が優位となります。適度な運動は、副交感神経に働き、心身をリラックスさせ血圧を下げる効果があります。運動不足の状態は、副交感神経のスイッチが入りにくいのです。
④過度な飲酒
大量飲酒は血圧を上昇させます。中性脂肪や血糖を悪化させ動脈硬化の原因になります。お酒を飲むとリラックスする、と言う人もいますが、吞み過ぎは逆効果です。
⑤ストレス
ストレスは交感神経を刺激し、心臓や血管の収縮を強めます。心拍数も増加します。
⑥喫煙
タバコは、交感神経を刺激し血管を収縮させます。また活性酸素によりコレステロールを酸化変性させ、動脈硬化を促進させます。
⑦加齢
血管は年齢とともに弾性がなくなるため硬くなり、血圧は上がりやすくなります。また閉経前の女性は女性ホルモンに守られていて高血圧にはなりにくいですが、閉経後はホルモンバランスが変化し交感神経優位になりやすく、血圧は上がりやすくなります。
⑧遺伝的要素・体質
高血圧症には、遺伝的な要素があるとされます。両親ともに高血圧症である場合、子どもが高血圧になる確率は約50%で、両親のどちらかが高血圧症の場合は約30%が高血圧症になります。一緒に暮らす家族は生活習慣が似ることも影響すると言われています。

2次性高血圧症の原因
様々な病気が関わりますが、ホルモンの分泌異常、薬剤の副作用、睡眠時無呼吸症候群、腎臓病などが原因として多く挙げられます。
①ホルモンの分泌異常(内分泌性高血圧)
原因として原発性アルドステロン症やクッシング症候群、副腎腫瘍などがあります。
②腎臓疾患(腎性高血圧、腎血管性高血圧)
腎臓はさまざまなホルモンを分泌して血圧調節を行っています。腎臓疾患では、こうした血圧調節機構もバランスを崩し高血圧となります。
一方で、高血圧自体も腎機能障害を進行させ、その結果さらに高血圧が進み、また腎機能障害が進行し・・・というような悪循環が生じ、ついには腎不全に至ってしまいます。
③睡眠時無呼吸症候群
睡眠時無呼吸症候群は自律神経のバランスを崩し高血圧を引き起こします。無呼吸状態から呼吸が再開すると、体は寝ている状態ですが脳は起きた状態になります(覚醒反応)。睡眠が一時的に中断され、本来優位であるはずの副交感神経に代わって交感神経が働いて、血圧が上昇してしまいます。睡眠時無呼吸症候群はこの「無呼吸」と「呼吸再開」を繰り返し、血圧変動も持続してしまいます。
また「無呼吸」による低酸素状態は心臓や血管と負担となります。
④薬の副作用
消炎鎮痛薬、漢方薬、経口避妊薬、抗がん剤の一部などの副作用でも、血圧が上がる場合があります。
高血圧の検査
高血圧の原因となる腎臓やホルモンの異常がないか、高血圧によって臓器がどれくらい影響を受けているか、また他に重要な合併症がないか、検査を行います。
①心電図検査
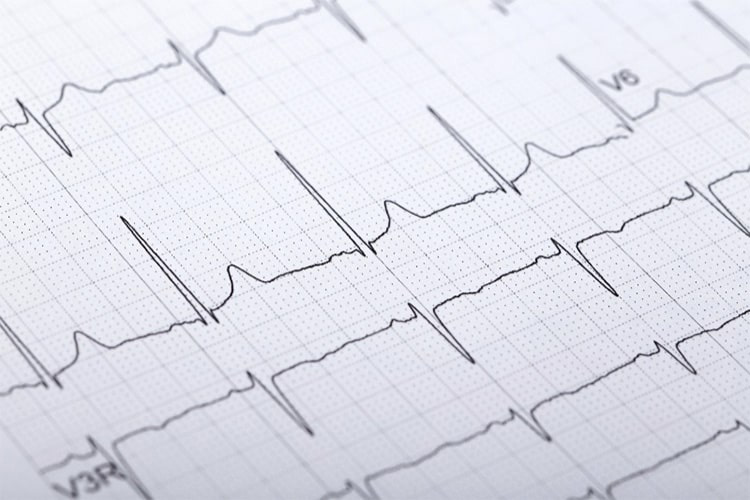
心電図は心臓の電気的な活動を波形として記録する検査です。高血圧の合併症である心肥大を起こしていないか、心筋梗塞などの虚血性心疾患がないか、不整脈がないか、を調べます。
②胸部レントゲン検査

高血圧の合併症である心肥大や心不全がないかを調べます。
③心臓超音波検査(心エコー検査)
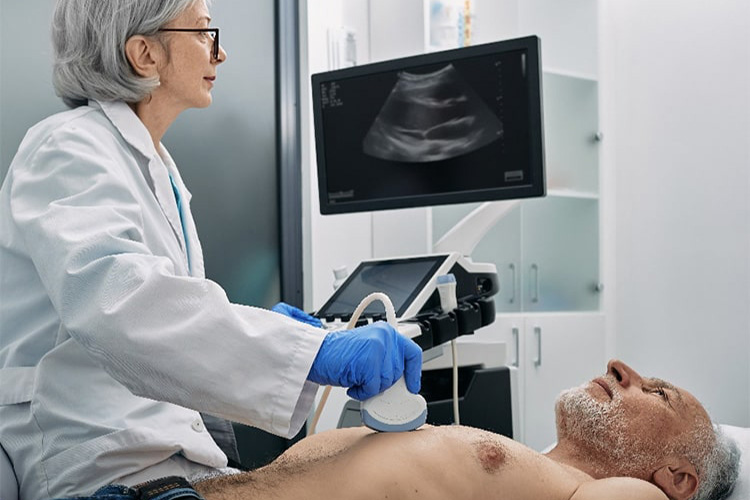
超音波を使って心臓の状態を探る検査です。心臓超音波検査では、心臓の大きさ、心筋の動き、弁の機能などを評価します。高血圧の合併症である心肥大や弁膜症の有無を確認します。
④血液検査
高血圧の原因となるホルモン異常や腎機能を確認します。また、高血圧とともに動脈硬化を引き起こす脂質異常症や糖尿病の有無を検査します。
脳性ナトリウム利尿ペプチド(BNP)は、心臓を守るために心臓自体(心室)から分泌されるホルモンです。心臓への負担の程度を知ることができます。自覚症状が出る前から濃度が上がるので、心不全の早期発見に役立ちます。
⑤尿検査
高血圧の原因となるホルモン異常は尿検査でも調べることがあります。腎臓機能や腎臓病の有無を調べます。また、尿中食塩排泄量を測定することで、食塩摂取量を推定できます。
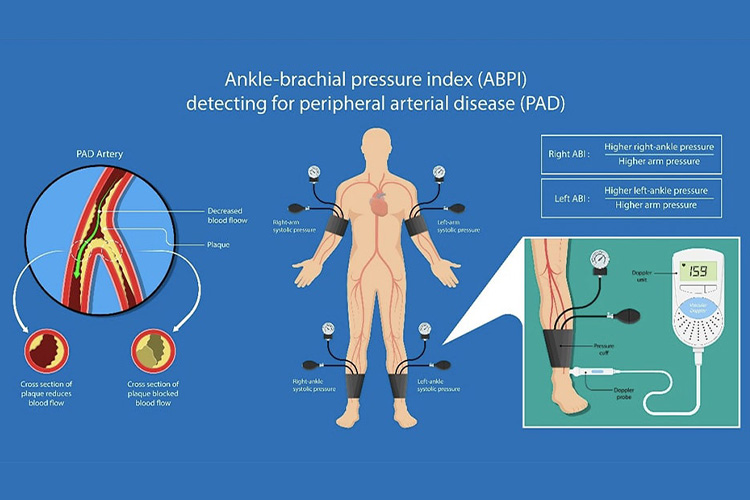
⑥心臓足首血管指数(CAVI)・足関節上腕血圧比(ABI)
高血圧に合併する動脈硬化の検査として、CAVIやABIを行います。
CAVIとは、心臓から足首までの動脈の硬さの指標です。動脈硬化を数字で表すことができます。
ABI検査は、足の動脈の詰まり具合をみる検査です。CAVIと同時に測定できます。足の動脈が詰まっていると血液の流れが悪くなり、上腕の血圧に比べて足首の血圧が低くなります。そのため、血圧の比で足の動脈が詰まっているかどうかを判断することができます。
治療は生活習慣の見直しから
食事や運動を見直したり、禁煙をすることで、高血圧の予防や治療に繋がります。
減塩、節酒、運動習慣や食事パターンの見直しなどが有効です。いくつかの項目を少しずつ組み合わせて行うことで、より効果が出てきます。
①まずは減塩から

塩分過多は、それ自体が脳卒中や心疾患、腎臓病のリスクです。食塩摂取量の多い日本人では減塩による降圧効果のみならず、重篤な脳心臓疾患や腎臓病リスクを下げる効果が大きいのです。
1日の塩分摂取量は6g未満が目標ですが、これは日本人にはかなり厳しい目標です。少しずつ摂取量を落としましょう。
- 主食は、パンより米飯にしましょう。
- 汁物(みそ汁・すまし汁・スープなど)は1日に1/2杯以下、汁椀半量が目安です。
- 汁物には、汁椀1杯で食塩が1.5~2g含まれます。
- めん類は、控えましょう。特につゆはかなりの食塩量です。
- 漬物・佃煮類は、少量でも食塩量が多いのでなるべく控えましょう。
- 間食でお煎餅や梅干しも避けてください。
当院では、オンラインでの栄養指導を行っております。院内・自宅どちらからでも栄養指導を受けることができます。
- 高血圧を防ぐ食事について知りたい
- 薬を減らすために減塩を頑張りたい
- 健康に優しい食材や料理方法を教えてほしい
などのご希望がございましたら、お声かけください。
②体重はどれくらいが良い?
[体重(kg)]÷[身長(m)の2乗]で算出するBMIという指標を使います。BMIの正常範囲は18.5~25.0(kg/m2)ですので、BMI 25.0未満を目指して減量をします。
肥満は高血圧のリスクが2~3倍上がります。また肥満は高血圧だけでなく、糖尿病、脂質異常症、肝障害、腎障害など多くの病気と関わりがあります。心臓への負荷がかかりやすく、心臓疾患の大きなリスクとなります。
ただし急激に減量すると、体調不良やリバウンドの原因となりますので、ある程度時間をかけることが大切です。
肥満の原因は過食と運動不足なので、食事を見直して摂取カロリーを減らし、併せて運動も行います。

③運動はどのようにすればよいですか?
高血圧などの生活習慣病の予防・治療には、ウォーキング、ジョギング等の有酸素運動が推奨されます。
運動の強さも、「少しきついかな」程度に留めましょう。あまり負荷をかけると、血圧が上がり過ぎてしまいます。
運動時間は、毎日30分以上やるのが望ましいですが、日々の生活で運動時間をとることは難しいかもしれません。意識してこまめに動く、(無理ない範囲で)階段を使うなどのちょっとした動作で座りっぱなしを減らすことから始めましょう。
高血圧の内服治療
降圧薬には大きく分けて、血管を拡げる薬と、利尿を促し血液の量を減らす薬があります。
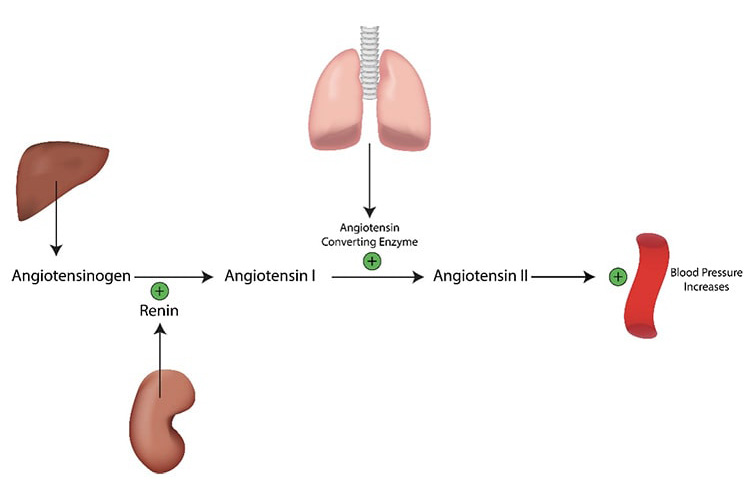
アンギオテンシン受容体拮抗薬(ARB)/アンギオテンシン変換酵素阻害薬(ACE阻害薬)
レニン–アンジオテンシン–アルドステロン(RAA)という血圧を上げるホルモン系を抑制します。アンジオテンシンⅡには、血管を収縮させ、腎臓でのナトリウムや水の排出を抑えて血液量を増やす作用があります。ARBやACE阻害薬は、アンギオテンシンⅡの働きや合成を阻害し、血管を拡げて血圧を下げます。
カルシウム拮抗薬
カルシウム拮抗薬は、血管の細胞内のカルシウムイオンを抑えることで、血管を拡張して血圧を下げます。
β遮断薬(αβ遮断薬含めて)
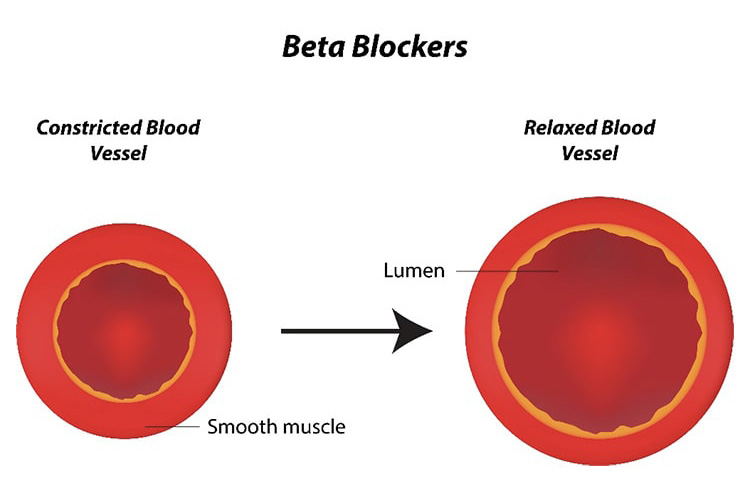
β遮断薬は、交感神経を抑えることで、心臓の過剰な収縮を抑制します。心拍数が早い方に使うことが多いです。
α遮断薬は、交感神経のα1受容体をブロックすることで末梢血管を拡張させ、血圧を低下させます。
利尿剤
体内から過剰な水分や塩分(ナトリウム)を排泄することで、血圧を下げます。
漢方薬

現代の西洋医薬ほどの効果は望めませんが、漢方薬にも高血圧に有効なものがあります。また高血圧に伴う随伴症状を改善したり、西洋医薬の副作用を軽減できるものもあります。
動悸やイラつき、または浮腫みがなかなか治らないなどの場合には試しても良いでしょう。
