CKDとは
CKDは、腎臓の機能が低下してしまう、様々な腎臓疾患の総称です。
具体的には、
- 蛋白尿などの尿異常、画像診断や血液検査、病理検査で腎障害が明らかな状態
- 血清クレアチニンをもとに推算した糸球体濾過量(eGFR)が60mL/分/1.73㎡未満
のいずれか、又は両方が3か月以上持続する状態と定義されます。
日本ではCKD患者数は約1330万人(20歳以上の成人の8人に1人)と言われており、国民病といわれるほど頻度の高い疾患です。
CKDがあると心筋梗塞や脳卒中などの心血管疾患のリスクが上がります。
また、CKDが進行し腎不全になると、体から老廃物を除去することができなくなり、最終的に透析療法や腎臓移植が必要となります。したがって、できるだけ早い段階で発見し、進行を遅らせる治療を行うことが大切です。
CKDの症状
CKDの原因は多岐にわたりますが、CKDの初期には自覚症状はほとんどありません。「腎機能に気を付けましょうね」と健診で指摘されても気に留めず過ごしてしまいがちです。
CKDは早期には回復することがあるものの、ある程度進行してしまうと自然に治ることはありません。
進行すると「夜間尿」「浮腫む」「貧血になる」「疲れやすい」といった症状が出てきます。
CKDの検査
①尿検査

尿の中に蛋白や血液が漏れていないかを調べます。CKDの早期発見に一番大切な検査です。
蛋白尿(微量アルブミン尿を含む)が見られる場合、腎臓機能が低下している可能性があります。ただし健康な人でも、運動後や肉の過剰摂取で尿蛋白が見られることがあります。
尿潜血とは、尿に赤血球が混じっている状態です。見た目ではわからない場合もありますが、尿潜血(2+)以上の場合は腎臓や膀胱・尿管の病気を調べる必要があります。
②血液検査

血清クレアチニン(Cr)、血中尿素窒素(BUN)、その他電解質などを評価します。
クレアチニンは筋肉から出る老廃物の1つです。この濃度が高いと腎臓機能が低下していることがわかります。血清クレアチニン(Cr)値をもとに推算糸球体濾過量(eGFR)を計算し重症度を評価します。
血中尿素窒素(BUN)は、蛋白質が利用された後にできる老廃物の1つです。本来は腎臓で濾過されて排泄されますが、腎機能が低下していると濾過しきれず血液中に溜まるため、BUNの値が高くなります。
腎機能が低下すると高カリウム血症などの電解質異常が起きることがあります。
また造血ホルモン(エリスロポエチン)の異常により貧血が起きることがあります。
CKDの重症度は、原疾患、腎機能(eGFR)、蛋白尿(微量アルブミン尿)によって分類されます。
CKDの治療
CKDには多くの原因疾患が含まれるため、それぞれの原疾患に対する治療法を行うことになります。
一方でCKDはメタボリックシンドロームとの関連が強い疾患です。薬物療法と、食事・運動療法による生活スタイルの是正や禁煙を組み合わせて治療することが大切です。
①高血圧の治療について
CKDでは血圧の治療は重要です。CKDが悪化すると高血圧が悪化し、また高血圧があるとCKDが悪化するという悪循環があることから、血圧管理はCKDの治療で大きな意義があります。
CKDにおける降圧目標は概ね130/80mmHg未満です。ただし高齢者の場合には過度な血圧低下は控えます。
②降圧薬の選択について
特に尿蛋白を認める場合には尿蛋白減少効果もあるレニン・アンギオテンシン系阻害薬(RAS系阻害薬)を用います。RAS系阻害薬は、糸球体内圧を減少させることで尿蛋白を減少させることから、腎保護作用があるといわれています。
蛋白尿を認めない場合については、それぞれの病態に合わせてCa拮抗薬や利尿薬などを含めて検討します。
③SGLLT2阻害薬
SGLT2阻害薬は、近位尿細管でSGLT2を阻害し糖排泄を増加させることで血糖値を改善させる血糖降下薬です。
糖尿病患者様では、心血管疾患のリスクを軽減させるだけではなく、腎臓に関する保護作用も示されました。
糖尿病がない患者様でも、心血管疾患のリスクを減らし腎保護効果が示されており投与を検討すべき薬です。
④フィレネロン
フィネレノンはミネラルコルチコイド受容体(MR)拮抗薬です。
糖尿病ではMRが過剰に活性化され、それによる炎症や繊維化がCKDの進行や心血管疾患に関係すると考えられています。
フィネレノンは、腎糸球体、尿細管だけでなく、心臓や血管など広く発現しているMRを抑制することで、炎症や繊維化を抑制し心臓や腎臓に保護的効果を示すと考えられています。
⑤CKDの貧血について
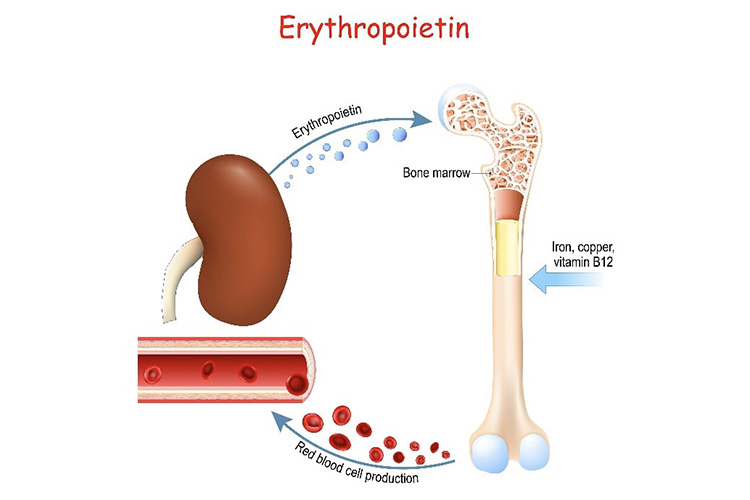
腎臓が分泌しているエリスロポエチンというホルモンは、赤血球を作る働きをしています。CKDが進行するとエリスロポエチンの分泌が減り、貧血を起こします(腎性貧血)。貧血があると腎機能はさらに悪化し、また心不全の原因にもなります。
ただし、貧血の原因は腎性貧血以外にも多岐にわたります。
- 鉄欠乏
- ビタミンB12・葉酸・亜鉛の不足
- 血液そのものの病気
原因によって治療が異なるため、腎性貧血以外の原因が隠れていないかを血液検査で適宜確認します。
腎性貧血の治療薬は、
| ESA製剤(注射薬) | エリスロポエチンを補充 |
|---|---|
| HIF-PH阻害薬(内服薬) | エリスロポエチン産生促進&鉄利用促進 |
があり、Hb10.0~13.0g/dlを目標に治療します(CKD診療ガイドライン2023)。
鉄欠乏状態はCKDでもよくみられる病態であり、必要に応じて補充を行います。鉄欠乏で重要な指標はフェリチンとトランスフェリン飽和度(TSAT)です。
フェリチン
鉄の貯蔵および濃度維持を行う蛋白です。体内に広く分布しており、鉄欠乏や鉄過剰の診断に重要なマーカーです。100ng/dl以下で鉄欠乏と診断されます。
トランスフェリン飽和度(TSAT)
総鉄結合能(TIBC)のうち鉄が結合している割合をトランスフェリン飽和度(TSAT)と呼び、[(血清鉄/TIBC)×100]で計算されます。20%以下で鉄欠乏と診断されます。
CKDの食事療法
CKD患者様が毎日の食生活で気を付けることは、年齢・性別・病気の進行度・ほかの疾患の合併等々の状況によって異なります。医師や栄養士に相談してみましょう。
Stage G1~G2
- 減塩に留意しましょう。
- バランスの良い食生活を心がけましょう。
- 蛋白質の過剰摂取は控えましょう。
Stage G3~G5
蛋白質の制限
蛋白質は老廃物の一種である窒素代謝物を作ります。腎機能が正常であれば十分処理できるのですが、腎機能が低下していると残った糸球体が過剰に働き濾過しようとします。その後徐々に荒廃してしまうのです。腎臓・糸球体の負担軽減のためにも蛋白質の制限は必要です。
減塩
高血圧などで意識するよう指導されますが、より一層の努力が必要になります。
腎機能が低下すると塩分の排泄も滞るため、容易に体に溜まってしまいます。
塩分が多いと水もたまりやすくなり血圧を上げ、心不全を起こします。
十分なエネルギーの確保
蛋白制限を行うとその分摂取カロリーが減ります。カロリー不足では、自分の蛋白質である筋肉の分解(異化)が起こり、むしろ窒素代謝物(BUN)は増えてしまいます。
「糖質」と「脂質」を工夫してカロリーを補給します。
カリウムの制限
腎機能が低下すると電解質の1つであるカリウム排泄も減少し、「高カリウム血症」が起きやすくなります。高カリウム血症は場合によっては命に関わる不整脈を起こします。したがってカリウム制限が必要になります。
なお、カリウムは水やお湯に溶けやすいので野菜などは湯通ししたり流水にさらすと、カリウムを少しでも除くことができます。また、缶詰の果物は実はカリウムが少なくなっています(摂り過ぎはだめですが・・・。)
当院ではオンラインでの栄養指導を行っております。院内・自宅どちらからでも栄養指導を受けることができます。
- CKD予防に良い食事について知りたい
- 薬を減らすために減塩を頑張りたい
- 健康に優しい食材や料理方法を教えてほしい
などのご希望がございましたら、お声かけください。
