糖尿病とは
糖尿病とは、インスリンの不足や作用低下により高血糖が慢性的に続く病気です。
1型糖尿病と2型糖尿病があります。
1型糖尿病

免疫異常などが原因で膵臓のインスリン分泌細胞が破壊されるもので、インスリンの自己注射が必要です。
2型糖尿病

遺伝的な要素に過食や運動不足などの生活習慣が重なって発症します。その他の疾患や原因によるもの、妊娠糖尿病もありますが、多くは2型糖尿病です。日本では糖尿病の疑いがある人は成人の6人に1人、約1,870万人と言われています。
糖尿病はある程度進行してくるまでは自覚症状がほとんどありません。細小血管障害や大血管障害といった、糖尿病に関わる合併症が起きて初めて診断される方も多くいます。
糖尿病は正しい治療を受けることで、進行を抑え、合併症を防ぐことができます。しかし、「症状がないから」、「良くなったから」といって治療を怠ると、悪化してしまいます。自分の体を良く知り、医師や糖尿病療養スタッフと相談しながら、糖尿病の治療を続けましょう。
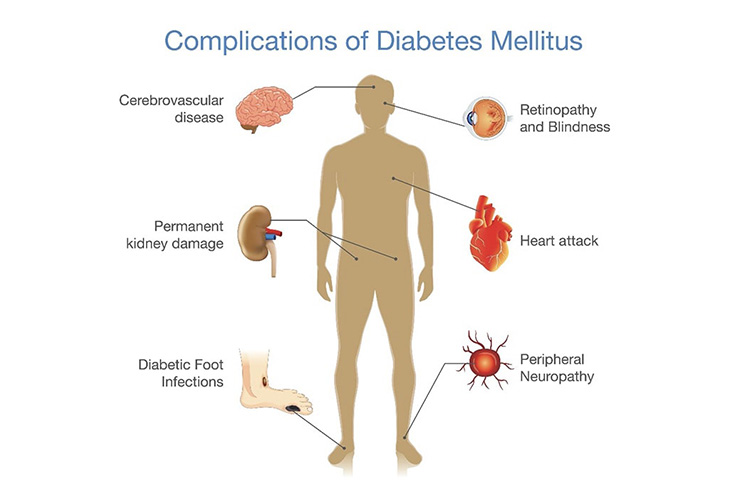
糖尿病の合併症
糖尿病は治療を受けずに放置してしまうと、様々な合併症を引き起こします。高血糖によって、腎臓・目・神経が障害される三大合併症(細小血管障害)が引き起こされます。
三大合併症(細小血管障害)
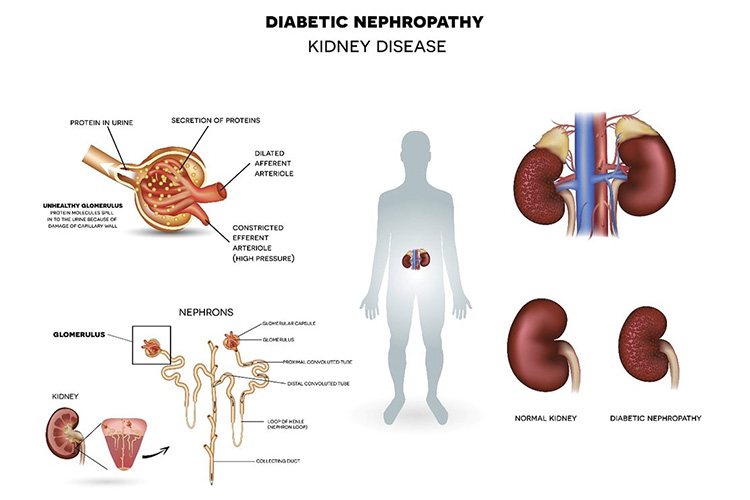
①糖尿病性腎症
腎臓は、血液をろ過し老廃物を尿として排泄する臓器です。高血糖が続くと、腎臓の血管が傷害され、ろ過機能が悪くなります。また、本来は排泄されない蛋白が尿の中に出てくるようになります。
糖尿病性腎症が進むと、体から老廃物を排泄することができなくなり、人工透析が必要になります。糖尿病性腎症は、日本人が透析導入の原因となる疾患で第一位です。
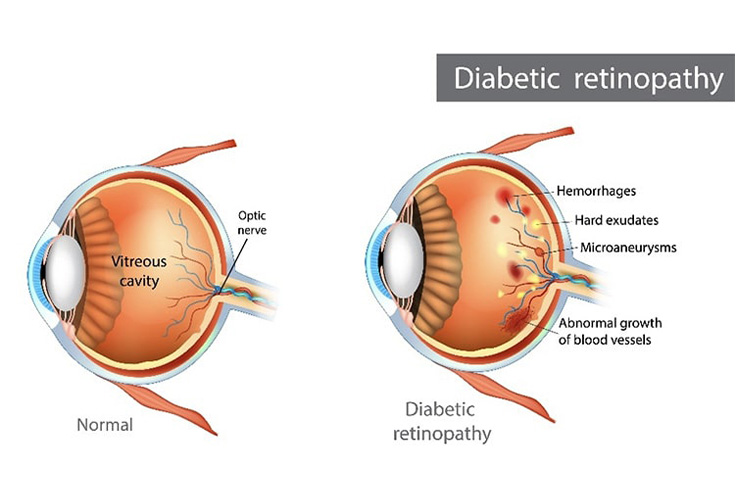
②糖尿病網膜症
目の網膜にはたくさんの細い血管が走っています。高血糖が続くと、これらの網膜の血管が傷んで出血したり、血流が悪くなるなどの障害が起こります。進行するまで自覚症状がないことも多いのですが、治療せずに放置すると網膜剥離や緑内障をきたし、失明に至るおそれがあります。
糖尿病網膜症は日本人の成人の失明原因第一位です。定期的に眼底検査を受け、早期に発見することが大切です。
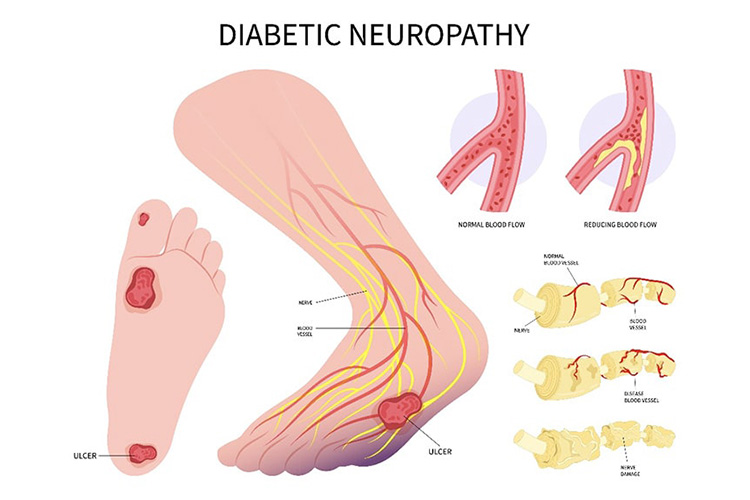
③糖尿病性神経障害
高血糖が続くと、末梢神経や自律神経も障害されます。
手足がしびれるようになり、徐々に浮腫みが出たり痛みがひどくなります。さらに進行すると痛みすら感じなくなります。そうなると、靴ずれや小さい怪我に気がつかず潰瘍になったり、感染して壊疽などを起こす危険性が高くなります。
糖尿病では動脈硬化が進行しやすく、脳梗塞や心筋梗塞の発症率が約3倍と高率です。動脈硬化は全身に及ぶため閉塞性動脈硬化症を起こし、感染が合併すると下肢切断に至る場合もあります。これらを大血管障害と呼びます。
大血管障害
①脳梗塞
脳の動脈が詰まる脳梗塞では、急に手足の麻痺や言葉が出なくなる、物が二重に見えるなどの症状がみられ、重症の場合は生命に関わります。これらの症状がない場合でも脳血流が悪くなると、頭が重い、物忘れがひどい、怒りっぽいなどの症状が現れてきます。
脳卒中は命に関わるだけでなく、麻痺や言語障害などの後遺症が残ることもあり、患者様はもちろん、ご家族の生活にも影響を及ぼします。
②心筋梗塞
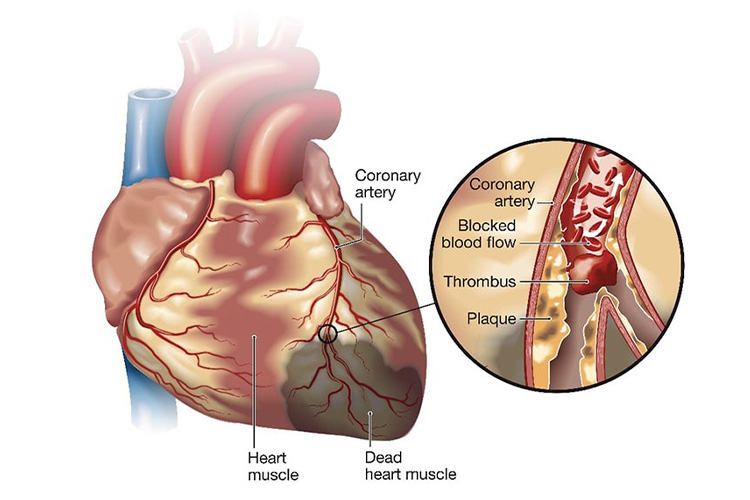
心筋梗塞とは、心臓に酸素や栄養を運ぶ冠動脈が詰まって血液が流れなくなり、心筋(心臓を動かしている筋肉)が死んでしまう病気です。日本では、年間約4万人の人が心筋梗塞で亡くなっています。一旦心筋梗塞を発症すると死亡率は約40%と言われます。
三大合併症や大血管障害は、糖尿病患者様の生活の質や生命に重大な影響を及ぼしますので、動脈硬化を予防することが極めて重要です。
糖尿病の診断
| 血糖値 ①~③のいずれか | ① 空腹時血糖≧126mg/dl |
|---|---|
| ② OGTT2時間≧200mg/dl | |
| ③ 随時血糖≧200mg/dl | |
| HbA1c | HbA1c≧6.5% |
血糖値およびHbA1cの基準をともに満たすと、糖尿病と診断されます。
血糖値またはHbA1cの基準のどちらか一方を満たす場合は「糖尿病型」と診断されますが、典型的な症状や、再検査でもう一方の基準も満たした場合も糖尿病と診断されます。
HbA1cとは
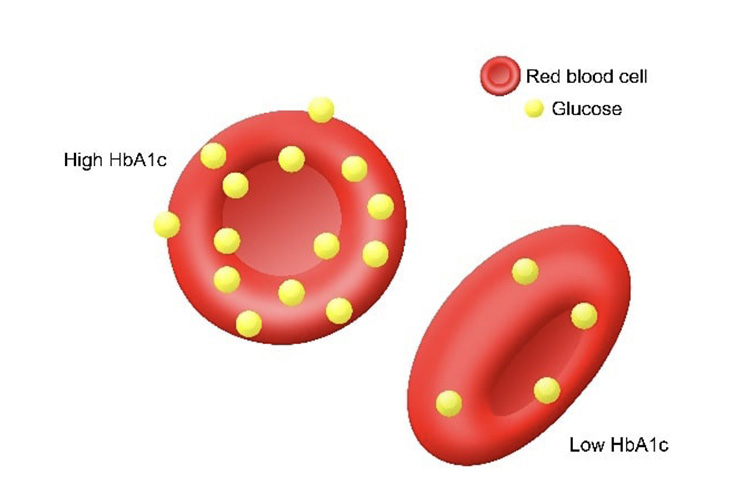
ヘモグロビン(Hb)は赤血球内のタンパク質の一種で、全身に酸素を送る働きをしています。血液中のブドウ糖がヘモグロビンと結合すると糖化ヘモグロビンになります。
血糖値が高い状態が続くほどヘモグロビンに結合するブドウ糖の量が多くなります。いったん糖化したヘモグロビンは、赤血球の寿命(120日)が尽きるまで無くなりません。
HbA1cとは、糖化ヘモグロビンがどのくらいの割合で存在しているかを表したものです。
糖尿病の検査
①血液検査
血糖値、HbA1cの検査に加えて、抗GAD抗体とよばれる1型糖尿病に特徴的な自己抗体の測定を行います。さらに、インスリン分泌の程度についても血液検査で調べます。
また、甲状腺や副腎などのホルモンの異常によって糖尿病が起きている可能性も調べます。
糖尿病の影響は全身に及びます。肝機能・腎機能・脂質など広い項目を確認します。
②尿検査
尿糖や尿蛋白、潜血の有無などを調べ腎障害を評価します。また、早期の糖尿病では尿中アルブミン検査を行います。
糖尿病では、尿蛋白が明らかでない段階でも、腎臓は障害を受けています。尿中アルブミン検査は、この初期の段階(早期腎症)を診断する目的で行います。
微量アルブミン尿が出ていると、多くは後に持続性蛋白尿となり糖尿病性腎症となりますが、この初期の段階で糖尿病をしっかり治療すると、微量アルブミン尿が減少し、糖尿腎症の発症を抑制できる可能性があります。
③心電図検査
心電図は心臓の電気的な活動を波形として記録する検査です。心筋梗塞などの虚血性心疾患がないか、不整脈がないか、などを調べます。
④心臓超音波検査(心エコー検査)
超音波を使って心臓の状態を探る検査です。心臓超音波検査では、心臓の大きさ、心筋の動き、弁の機能などを評価します。既に心筋梗塞をおこしていないか、収縮力は落ちていないかを確認します。
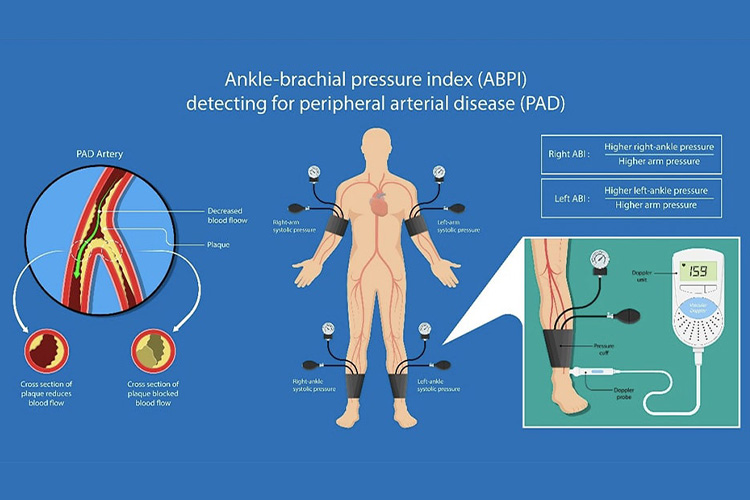
⑤心臓足首血管指数(CAVI)・足関節上腕血圧比(ABI)
糖尿病に合併する動脈硬化の検査として、CAVIやABIを行います。
CAVIとは、心臓から足首までの動脈の硬さの指標です。動脈硬化を数字で表すことができます。
ABI検査は、足の動脈の詰まり具合をみる検査です。CAVIと同時に測定できます。足の動脈が詰まっていると血液の流れが悪くなり、上腕の血圧に比べて足首の血圧が低くなります。そのため、血圧の比で足の動脈が詰まっているかどうかを判断することができます。
糖尿病の治療目標
糖尿病治療の目的は、合併症の発症、進展を阻止することにあります。血糖とともに、体重、血圧、脂質についても併せてコントロールします。
血糖のコントロールは、人それぞれ異なります。年齢や認知機能などを含めて目標を設定します。
- 血糖正常化を目指す方の目標:HbA1c 6.0%未満
- 合併症予防のための目標:HbA1c 7.0%未満
- 治療強化が難しい方の目標:HbA1c 8.0%未満
糖尿病の治療は「食事療法」「運動療法」「薬物療法」です。一つの方法にこだわるよりも多方面からのアプローチによって治療しやすくなります。
糖尿病の食事療法
糖尿病の食事療法は、特別な食事をとることではなく、「食べ過ぎず、栄養バランスの良い食事を、毎日規則正しくとる」ことです。
- 3食を規則正しく食べ、間食を避ける
- ゆっくりよくかんで、腹八分目まで
- できるだけ多くの食品をバランスよく摂取する
- 脂質と塩分の摂取を控えめにする
- 食物繊維を多く含む食品(野菜、海藻、きのこなど)を摂る
当院では、オンラインでの栄養指導を行っております。院内・自宅どちらからでも栄養指導を受けることができます。
- 糖尿病を良くする食事について知りたい
- 薬を減らすために減塩を頑張りたい
- 健康に優しい食材や料理方法を教えてほしい
などのご希望がございましたら、お声かけください。

糖尿病の運動療法

運動は、ブドウ糖や脂肪酸の利用を促進しインスリンの効きを改善する効果があります。
- 「少しきついかな」程度のウォーキング、ジョギング等の有酸素運動が良いです。
- 毎日30分以上やるのが望ましいですが、無理ない範囲から始めましょう。
- こまめに動く、階段を使うなどのちょっとした動作で座りっぱなしを減らしましょう。
糖尿病の薬物療法
食事や運動療法でも血糖コントロールがうまくいかないときは、お薬による治療を開始します。
経口血糖降下薬
1種類または作用が異なる薬を組み合わせて服用することもあります。
インスリン抵抗性改善系
- ビグアナイド薬・・・肝臓での糖新生の抑制
- チアゾリジン薬・・・骨格筋や肝臓でのインスリン感受性の改善
インスリン分泌促進系
- スルホニルウレア薬・・・インスリンの分泌促進
- インスリン分泌促進薬・・・インスリンの分泌促進
- DPP4阻害薬・・・血糖依存性のインスリンの分泌促進とグルカゴン分泌抑制
糖吸収・排泄調整系
- α-グルコシダーゼ阻害薬・・・糖の吸収遅延
- SGLT2阻害薬・・・腎での糖の再吸収阻害
インスリン注射
健康な人では、血液中に少量のインスリンが常に分泌(基礎分泌)されていますが、食後に血糖値が上昇すると、インスリンの分泌を追加することで、血糖値が一定に保たれるよう調整が行われています。
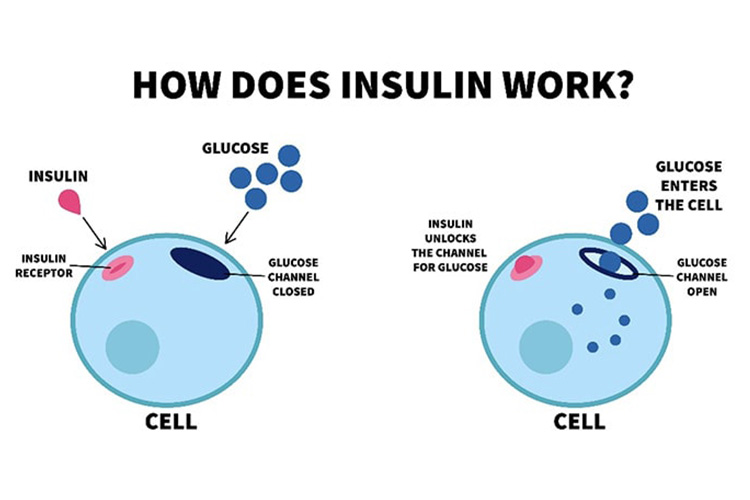
1型糖尿病では、インスリンが分泌されず、血糖値の調整を行うことができません。そこで、インスリン製剤を自己注射することで補い、血糖コントロールを図ります。
2型糖尿病でも、血糖コントロールが経口血糖降下薬だけでは上手くいかない場合や妊婦さんなどに用いられます。
インスリン療法には糖尿病の最後の治療、後戻りができない、といった悪いイメージを持つ方もいますが、決してそんなことはありません。いまやインスリン製剤自体やその治療方法は飛躍的に進化しています。早期から良好な血糖コントロールを実現することは、合併症予防に非常に重要なのです。
GLP1受容体作動薬
GLP1は食事によって小腸から分泌されるホルモンで、膵臓のβ細胞を刺激してインスリン分泌を促す作用があります。GLP1作動薬は、GLP1を分解されにくく調整した製剤です。
GLP1は血糖値が高いときだけインスリン分泌を促すので、単独の使用では低血糖が起こりにくいとされています。1日1回~2回、または週1回投与します。
GLP-1受容体作動薬は1型糖尿病には使用できません。
また、胃腸障害が出やすくなる副作用もあります。
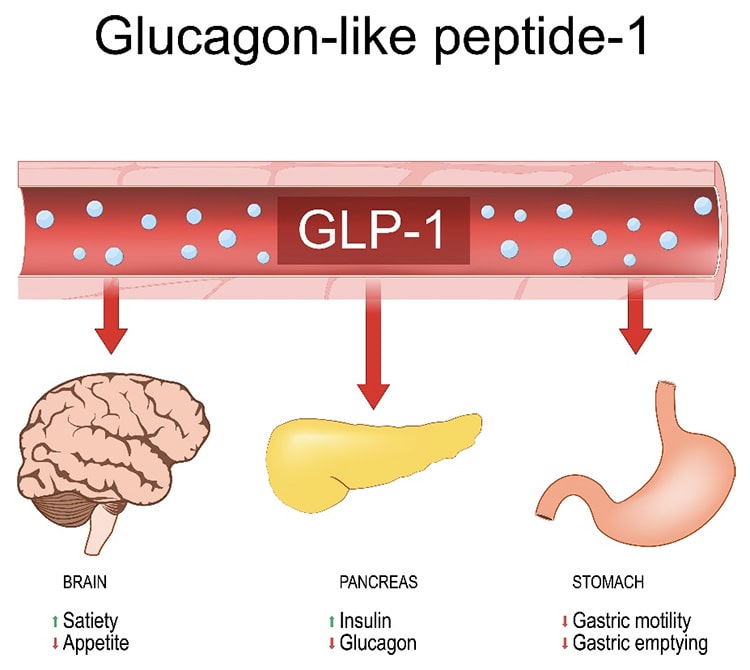
GLP-1受容体作動薬は、2型糖尿病患者様の血糖コントロールを改善するだけでなく、心筋梗塞や脳卒中などの合併症発症を抑える効果が認められている薬剤があります。また、腎保護効果がある薬剤もあり糖尿病腎症への効果も期待されています。
低血糖とその対応
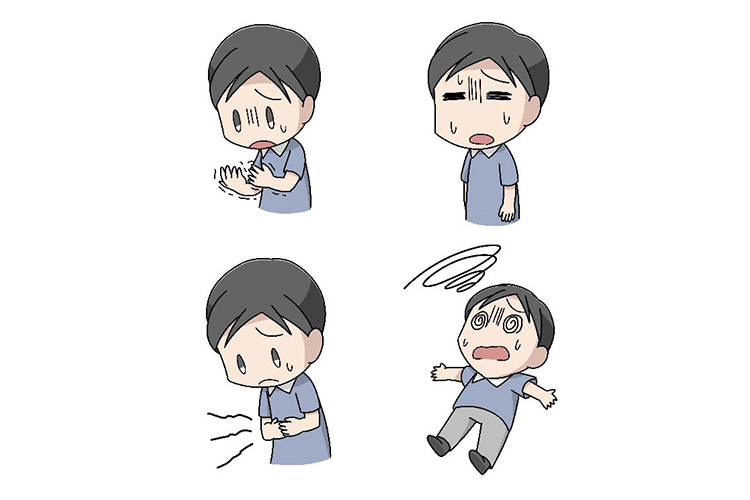
血糖値が低くなりすぎる状態のことを低血糖(およそ70mg/dL未満)といいます。内服薬やインスリン注射で治療している患者様で、お薬の効果が強すぎたり、お薬の量は変わらないけれど食事の量が少ない、または運動量が多すぎる場合などに低血糖を起こす可能性があります。
低血糖の症状は、冷汗、手指のふるえ、動悸、などがみられます。さらに悪化すると、眠気、強い脱力感、めまい、などがみられ、重症になると痙攣や、意識消失し、昏睡に陥るなど生命に危険な状態になります。
低血糖の症状を感じたら、我慢しないですぐにブドウ糖やジュースなどを摂りましょう。飴やチョコレートは消化に時間がかかることは覚えておきましょう。
どんなに注意していても、体調などにより低血糖を起こす可能性はあります。家族や友人に、あらかじめ低血糖について知っておいてもらいましょう。糖尿病で治療をしていることを示すカードなどを身につけ、低血糖が起こった場合に、備えることも大切です。
自動車運転中に低血糖発作を起こすと大事故につながる可能性があります。低血糖になるおそれのある患者様は、運転前の血糖値確認や、ブドウ糖などの準備を行いましょう。もし運転中に低血糖の気配を感じたら、あわてずに車を安全な場所に停めて速やかに対処しましょう。
シックデイとその対応

糖尿病患者様が、風邪など含めて、ほかの病気にかかった状態をシックデイと呼びます。
シックデイでは、その病気や治療が血糖値に影響することがあります。また、食欲が落ちて食事が十分に摂れない場合、内服薬やインスリン注射の量を調整する必要があります。
このような場合、お薬の量の変更については自己判断せずに、主治医に確認しておくか、早めに連絡をとりましょう。
まったく食事が摂れない、強い腹痛がある、下痢や嘔吐が続く、38℃以上の高熱が続く、高血糖が続く(350mg/dL以上)ときなどは、すぐに主治医を受診してください。
食欲がないときでも、なるべく絶食しないようにしましょう。特に炭水化物と水分は優先して摂りましょう。お粥やアイスクリーム、薄めたジュースなど、口当たりがよいものを手元に置きましょう。
