心不全とは
心不全とは、心臓が悪いために、息切れやむくみが起こり、だんだん悪くなり、生命を縮める病気です。さまざまな原因、病気で起こる症候群と言えます。
日本では、心疾患による死亡は悪性新生物(癌)に次ぎ2番目に多いのですが、なかでも心不全による死亡は心疾患の内訳のなかでもっとも多い死亡の原因です。
超高齢化社会の日本では、心不全の患者様は増加傾向です。
心不全の分類
心不全は、心臓の機能、とくに左心室の機能によって評価や治療方法が変わってきます。
左室の収縮機能(EF:ejection fraction)によって①~③にわけられます。
- 左室収縮能の低下した心不全(HFrEF)
- 左室収縮能が保たれた心不全(HFpEF)
- 左室収縮能の軽度低下した心不全(HFmrEF)
ずっと一定というわけではなく、経過とともに左室収縮能が改善したり、悪化したりします。
①左室収縮能の低下した心不全(HFrEF)
左心室自体が大きく拡がるため、収縮だけではなく、拡がることもできない状態です。以前は拡張型心筋症など心筋疾患(心筋自体の病気)が原因として多かったのですが、現在は虚血性心疾患(狭心症や心筋梗塞)が多くなっています。
②左室収縮能が保たれた心不全(HFpEF)
- 臨床的に心不全の症状がある。
- 左室収縮能(LVEF)が保たれている。
- 左室拡張能障害を有する。
の3点を基準として考えます。心不全患者の約半数がHFpEFとされます。
とくに心臓の拡張機能障害を評価する方法は難しく、様々な指標から総合的に判断します。
- 年齢
- 高血圧
- 心房細動
- 虚血性心疾患
- 糖尿病
- 肥満
などはHFpEFとの関連が強い因子です。HFrEFに準じた治療を行うことが多いですが、有効な治療方法が十分に確立されてはいません。
③左室収縮能の軽度低下した心不全(HFmrEF)
すべての心不全を、HFpEFとHFrEFに分けることはできません。HFmrEFは、HFpEFとHFrEFの境界の病態として評価・治療されています。
ある程度の収縮能は保たれていることから、HFrEFよりは生存率が良いとする報告もあります。
心不全のステージ
心不全は、さまざまな原因、病気で起こる症候群です。どの段階なのかを把握して、適切な治療を行うことが大切です。
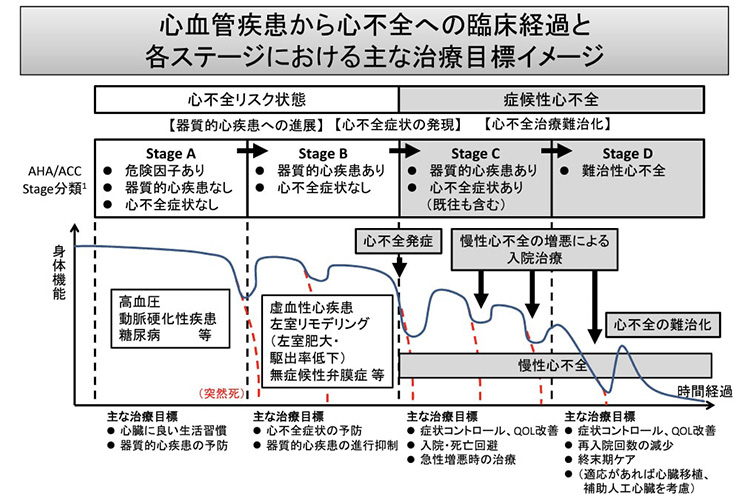
出典:厚生労働省「第4回心血管疾患に係るワーキンググループ」資料2:心血管疾患の医療提供体制のイメージ(2017年5月)
ステージA
高血圧や糖尿病などの心不全の危険因子はあるものの、器質的心疾患はなく症状も特にない状態です。この段階でしっかりと予防を行うことが大切です。
ステージB
虚血性心疾患(狭心症など)や弁膜症などの器質的心疾患はあるものの、心不全症状は特にない状態です。普段は無症状でも突然悪化することもあるため、より一層の予防治療や経過観察が大切になります。
ステージC
器質的心疾患があり、息切れやむくみといった、心不全症状がある/あった状態です。入院を含む治療で軽快することもありますが、徐々に再発が多くなります。
ステージD
何回も心不全のため入退院を繰り返し、様々な治療にもかかわらず改善しない状態です。心臓移植などの特別な治療、または終末期緩和ケアを検討することになります。
ステージCやステージDとなり心不全で入院すると、院内死亡率は約8%にのぼります。また退院後3年以内に再入院する確率は17%程度、死亡する確率は15%程度と、予後が良くない疾患です。
ステージAやステージBのうちにリスクをしっかり治療して進行させないことが大切です。
心不全の原因
入院した急性心不全の原因として最も多いのは虚血性心疾患で、約30%を占めます。次いで高血圧症、弁膜症があがります。欧米と比較して、高血圧性心疾患の割合は高い傾向にあります。
①虚血性心疾患
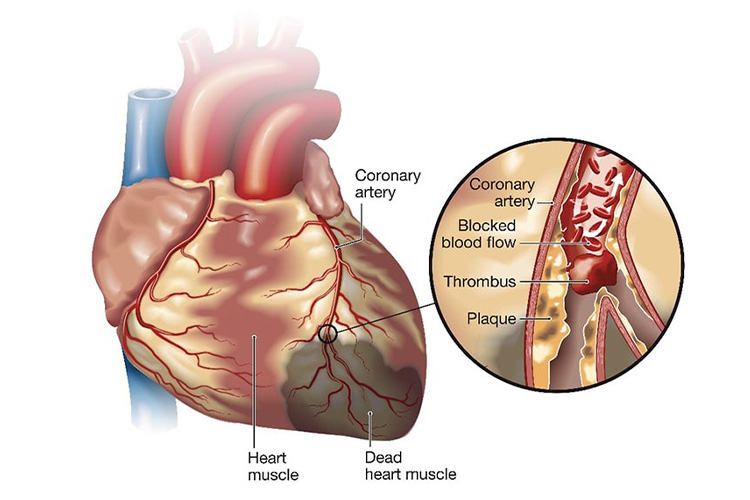
虚血性心疾患とは、動脈硬化で冠動脈が狭くなり、心臓に酸素・栄養が行き渡らなくなる病気です。狭心症や心筋梗塞が含まれます。心筋が壊死して、心臓のポンプ機能が低下してしまいます。
②高血圧性心疾患
高血圧症は心臓や血管に負担になります。高血圧が長く続くと、血管は高い血圧に耐えるために壁が厚く硬くなります。また心臓はより強い力で血液を押し出そうとします。この状態が続くと心筋は厚くなり十分に拡がらなくなります。収縮と拡張のバランスが破綻した結果、血液が渋滞し心不全を発症してしまうのです。
③心臓弁膜症
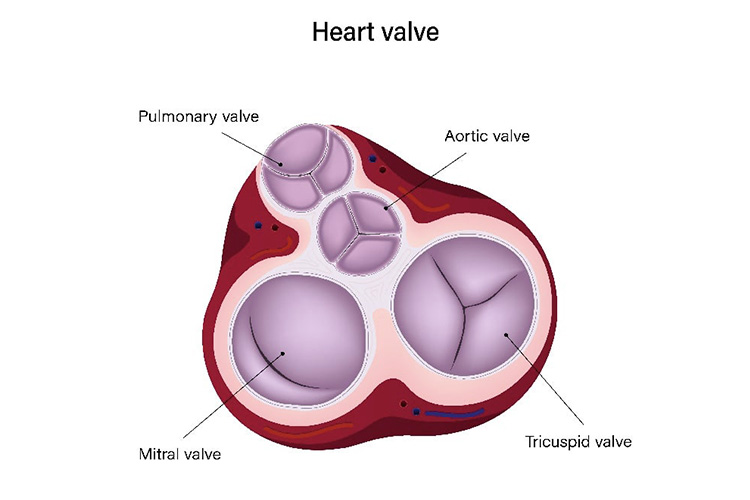
心臓には血流を調節する弁が付いています。その弁の機能が損なわれると、血流のコントロールが難しくなり、心臓に負担がかかります。心臓弁膜症には、弁の開きが悪くなり血液が通りにくくなる狭窄症と、弁がきちんと閉じず血液が逆流する閉鎖不全症があります。
④心筋症
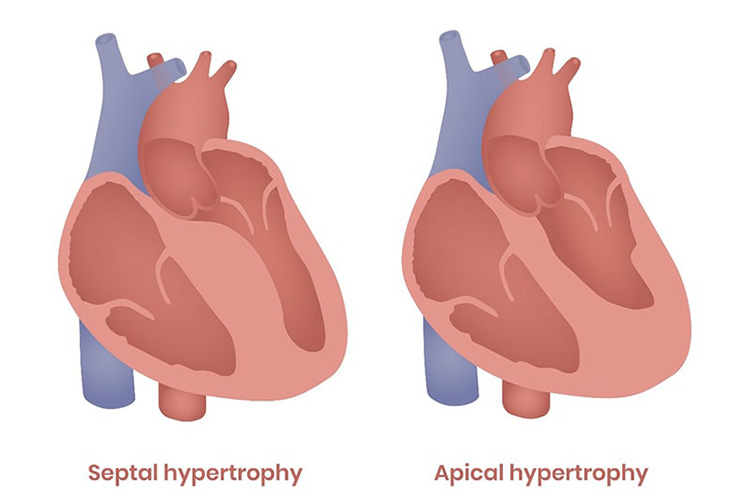
心筋自体の異常(心筋症)も心不全を引き起こします。心筋症とは、心筋が極端に薄くなって拡大したり、逆に極端に肥大したりする病気です。代表的なものに、拡張型心筋症や肥大型心筋症があります。
⑤心筋炎
心筋炎は、感染によって起こる場合と、感染以外の原因によって起こる場合に分けられます。原因が特定できない特発性の場合もあります。
感染としてはウイルス感染が最多です。パルボウイルスB19とヒトヘルペスウイルス6型などが挙げられます。エイズウイルスなども一因となりえます。
感染症以外の原因としては、心臓に有害な物質(アルコールやコカインなど)、特定の薬剤(抗がん剤や免疫抑制剤、抗うつ薬など)、一部の自己免疫性疾患や炎症性疾患などがあります。新型コロナワクチン接種後の心筋炎も当てはまります。
⑥不整脈
不整脈は頻脈性であっても徐脈性であっても心不全を起こしやすくします。
頻脈性不整脈:心房細動、心房粗動、発作性上室頻拍、心室頻拍、等
徐脈性不整脈:洞不全症候群、房室ブロック、等
⑦肺疾患
肺血栓塞栓症(肺動脈を血栓が塞ぎ血流を阻害する病気)や、原発性肺高血圧症、COPDなどによる肺循環が障害される病気も心不全(肺性心)を起こす原因になりえます。
⑧その他
貧血や甲状腺疾患、脚気、腎不全など他の疾患が原因で起こることもありますし、妊娠に伴って心不全を起こす場合もあります。
心不全の症状
心不全の症状として、肺うっ血の症状と、体静脈のうっ血症状があげられます。
肺うっ血の症状

心臓で血流が滞る結果、肺でも血流が滞り、酸素がうまく取り込めなくなります。その結果、労作時の息切れや動悸、疲れやすさ・倦怠感を覚えるようになります。急激に悪化すると、呼吸が苦しくて寝ていられなくなったり、ピンク色の痰が出て激しく咳き込んだりします。
体静脈のうっ血症状

体全体の静脈で血流が滞ることで、浮腫みやすくなります。消化管の運動も低下し、吐き気やお腹の張り、便秘が悪化します。
さらに心臓から拍出される血流が減ると、ぼんやりと意識が混濁したり、四肢が冷たくなって冷や汗をかいたり、身の置き所がない状態になります。
心不全の検査
①血液検査(脳性ナトリウム利尿ぺプチド:BNP)

BNPは主に心室で合成されるホルモンです。心室への負担が高まると分泌されます。
心室への負担に鋭敏に反応し、自覚症状が出る前から上昇するため、早期発見に役立ちます。存在診断や予後予測、治療効果の確認にも有用なマーカーです。
ただし、腎機能や肥満などの影響を受けやすいマーカーで、個人差があります。全身状態や他の検査所見と合わせて診断します。
②胸部レントゲン検査
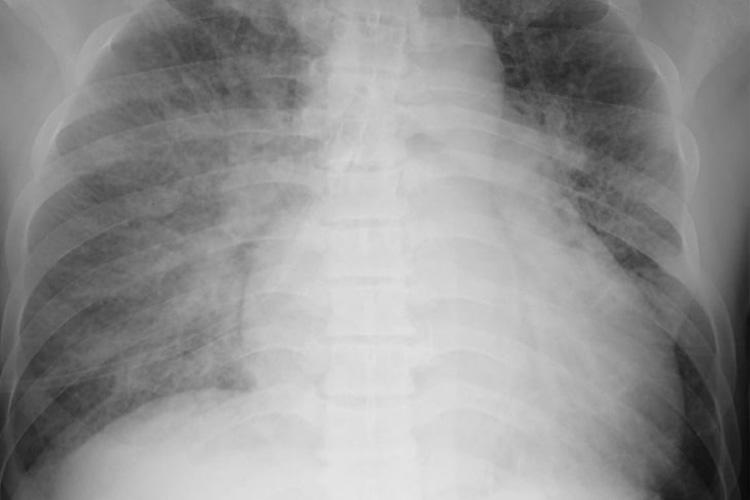
心不全の存在や重症度診断に重要な検査です。レントゲンでは心臓の拡大、肺うっ血、胸水の有無などを確認します。以前に撮られた画像と比較することも重要です。
③心電図
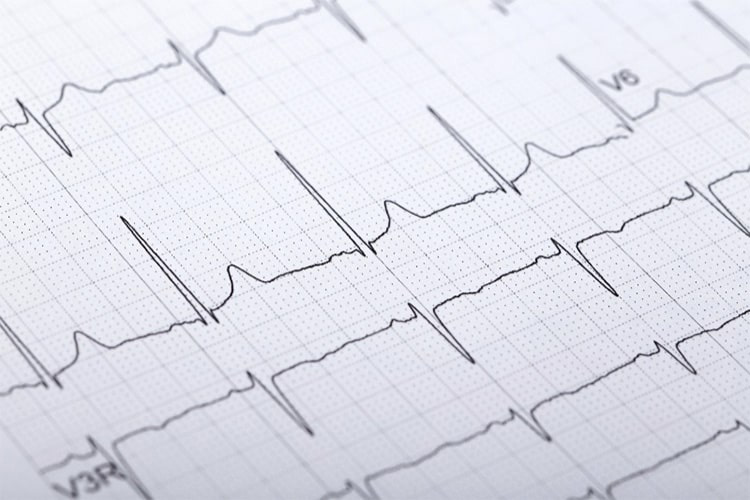
心臓の電気的な活動を記録する検査です。心筋梗塞や不整脈の有無を確認します。
④心エコー検査
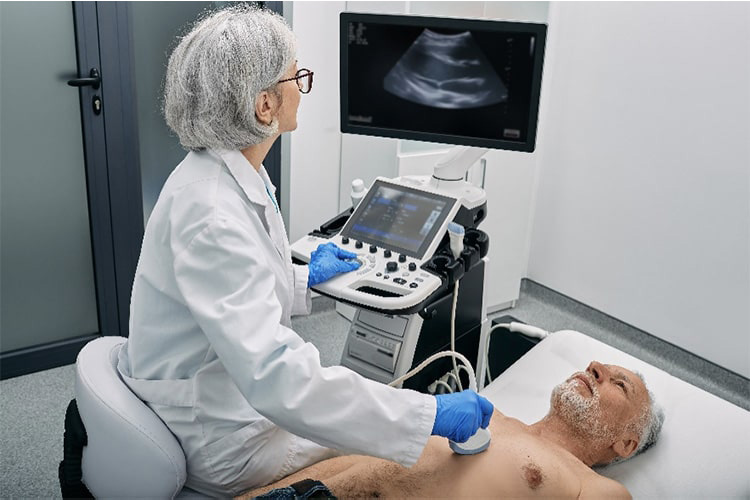
超音波を使って心臓の状態を探ります。心不全の診療では最も重要な検査です。心機能の評価や、原因疾患の診断と重症度評価などを行います。状態が変化した場合や治療の前後など、経時的に検査を行うことで治療の効果を確認したり、予後評価を行います。
⑤心臓MRI検査
MRIとは、電磁気の力を利用して体の内部を撮影する装置です。CTのように放射線被ばくを心配することもありません。正確で再現性の高い検査ですので、心エコー検査が難しい場合などは特に有用な検査です。また造影剤を用いることで、心筋組織の評価を詳細に行うことができます。
⑥カテーテル検査
カテーテルという細長い管を首元、腕、足の付け根の血管に通して心臓まで挿入し、心臓の中で直接圧力を測定したり、造影剤を注入して血管を造影したりする検査です。
心不全について行うカテーテル検査は大きく分けて3つあります。
①右心カテーテル検査
心不全に似た病態(急性呼吸窮迫症候群;ARDS)の鑑別や、循環不全が続く場合など、臨床的に精密な情報が求められる場合などに、肺動脈にカテーテルを通してモニタリングすることがあります。また、弁膜症などの開心術の術前にワンポイント行うことで、術後の血行動態の変化を評価しやすくなります。
②左心カテーテル検査
冠動脈造影を含む左心カテーテル検査は心不全や虚血性心疾患の患者に適応があります。狭心症や心筋梗塞を合併している場合や、心室不整脈、心停止を合併した心不全の場合も、冠動脈造影による原因の特定が必要です。
③心内膜心筋生検
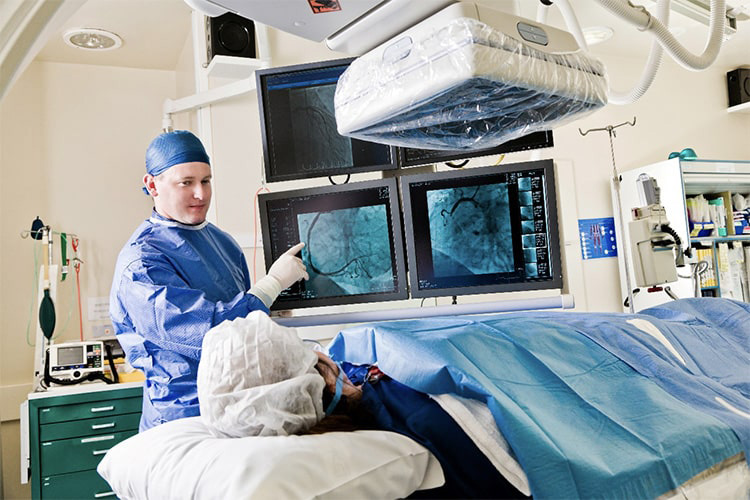
心内膜心筋生検は、特殊な心不全の診断(心筋炎、心サルコイドーシス、心アミロイドーシス、ファブリー病など)を確定させる際に有用です。とくに若年者で心不全が新規に発症した場合や、治療効果が乏しい場合に検討されます。また心臓移植後の急性拒絶状態が疑われる場合にも有用です。
心不全の治療
心不全の治療は、苦しい状態を解除する急性心不全の治療と、心不全で入院することを防ぎ死亡率を下げる慢性心不全の治療に分けられます。薬物療法だけではなくリハビリテーションや食事療法も重要になります。また、ペースメーカーや心臓移植といった非薬物療法も検討が必要になる場合があります。
急性心不全の治療
心不全ではアルドステロン等のホルモンが過剰に分泌されます。これらのホルモンの影響で、体に余計な水分が溜まり、血液のうっ滞が起こります。利尿薬は体に溜まった余計な水分やナトリウムを排泄することによって、うっ血を改善し心不全の症状を軽くします。また血管拡張薬や強心薬を適宜用いて、心臓の仕事量を減らし血液の循環を良くします。
慢性心不全の治療(薬物治療)
左室収縮能の低下した心不全(HFrEF)と左室収縮能が保たれた心不全(HFpEF)では、有効性が証明された薬剤に違いがあります。HFrEFに対して有効な薬剤は一定数ありますが、HFpEFに対して有効な薬剤はわずかです。
左室収縮能の低下した心不全(HFrEF)の治療
心不全ではレニン–アンジオテンシン–アルドステロン(RAA)というホルモン系と、自律神経の交感神経が活性化しており、それが心不全の予後に関係します。心不全(HFrEF)の患者様が、RAA系や交感神経を抑制する薬剤を服用すると、病的な心拡大や収縮能障害が改善し、死亡や心不全悪化による入院が減ることが示されています。
アンギオテンシン変換酵素(ACE)阻害薬・アンギオテンシンⅡ受容体拮抗薬(ARB)
RAA系を抑制します。
ミネラルコルチコイド受容体拮抗薬(MRA)
RAA系の最終産物であるアルドステロンの作用を阻害します。
β遮断薬
交感神経を抑制します。
アンジオテンシン受容体ネプリライシン阻害薬(ARNI)
RAA系を抑制するとともに内因性ナトリウム利尿ペプチドを増強し、神経体液性因子のバランスを是正する薬です。ACE阻害薬との比較試験(PARADIGM-HF)(NEJM 2014;371:993~1004.)で、心血管死や心不全入院を有意に減少させたことから、HFrEFの治療薬として確立しました。
SGLT2阻害薬
もともとは糖尿病の薬として開発され、尿細管でのブドウ糖の再吸収を抑制し血糖値を低下させる薬です。様々な大規模臨床試験で心不全に対する有用性が示されました。
ARNI、β遮断薬、MRA、SGLT2阻害薬の4つをfantastic fourと呼び、これらの内服を早期に適切に導入することが、心不全入院を減らし予後を改善すると期待されています。
イバブラジン
洞結節を抑制して心拍数を減らします。β遮断薬を最大限使っても心拍数が75/分未満にならない場合や、気管支喘息などのためβ遮断薬が使いにくい場合に用います。心拍数が低いほど死亡や心不全入院が少ないことが示されています。
ベルイシグアト
一酸化窒素(NO)受容体であるsGCを直接刺激する作用と、内因性NOに対するsGCの感受性を高める作用の2つの作用機序により、cGMPの産生を増加させ慢性心不全の進行を抑制する薬剤です。
左室収縮能が保たれた心不全(HFpEF)の治療)
HFrEFに対して使われる、ミネラルコルチコイド受容体拮抗薬(MRA)やアンジオテンシン受容体ネプリライシン阻害薬(ARNI)は、HFpEFに対して有効な可能性もありますが、臨床試験で明確に示されたわけではありません。
SGLT2阻害薬は、大規模臨床試験(EMPEROR-Preserved trial)で心血管死または心不全入院を有意に抑制することが示されています。
慢性心不全の治療(非薬物治療)
①心臓再同期療法/両心室ペーシング・植え込み型除細動器
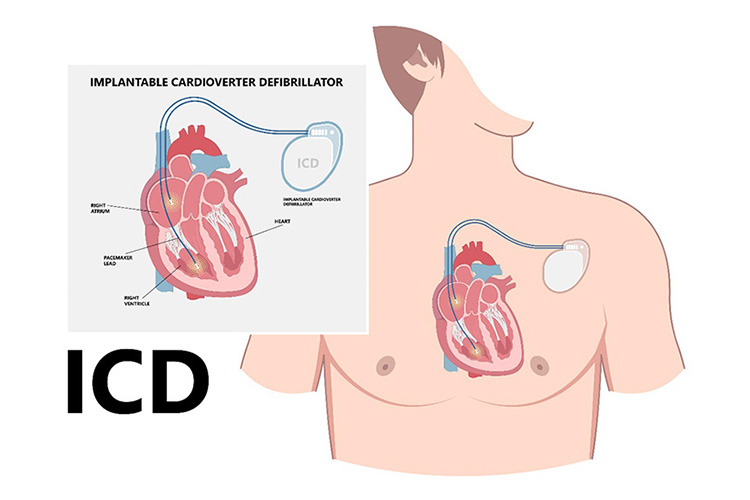
薬物治療だけでは心不全が改善しない場合には、心臓の動きをペースメーカーで統一させる「心臓再同期療法」や、命に関わる不整脈を止める「埋め込み型除細動器」を検討します。
心機能が低下しているHFrEFは心室頻拍や心室細動等の致死性不整脈が起こりやすく、2年以内の再発率も10~20%と報告されています。
身体に異物を埋め込むことは抵抗がありますが、薬物治療が効きにくい方や、血圧が低いなどの理由で十分な治療ができない場合などは、検討すべき治療です。
②心臓移植/補助人工心臓
内科的・外科的治療を尽くしてもなお心不全が残る時には心臓移植を検討します。条件を満たした場合は心臓移植待機となります。心臓移植を待つ間に一時的に「補助人工心臓」を使うこともあります。
③心臓リハビリテーション

入院中に早期離床を目指して行われる急性期のリハビリテーションだけでなく、回復期や慢性期でも、心臓リハビリテーションは予後改善効果が示されています。
歩行や自転車、軽いジョギング、軽い体操、ヨガなどの有酸素運動と、軽い筋肉トレーニング(低強度レジスタンストレーニング)を組み合わせて行います。
その際には、6分間歩行試験や運動負荷試験、心肺運動負荷試験(CPX)などで運動耐容能を調べてから行うと安全に行えます。
④生活習慣病の治療
心不全は様々な要因が重なって発症する症候群です。その発症には、高血圧や糖尿病、脂質異常症などの生活習慣病が大きく関わります。適度な運動や食事療法、禁煙も大事です。
当院では、オンラインでの栄養指導を行っております。院内・自宅どちらからでも栄養指導を受けることができます。
- 体に良い食事について知りたい
- 薬を減らすために減塩を頑張りたい
- 動脈硬化を予防する食材や料理方法を教えてほしい
などのご希望がございましたら、お声かけください。
