心筋症とは
心筋症は、心筋そのものの異常により、心臓機能に異常をきたす病気です。心筋障害は、心筋梗塞などの虚血性心疾患による影響や、弁膜症や高血圧などでも起きますが、特に原因が明らかではない「特発性の心筋障害」を心筋症と呼びます。
- 肥大型心筋症
- 拡張型心筋症
- 拘束型心筋症
- 不整脈源性右室心筋症
- その他
①肥大型心筋症
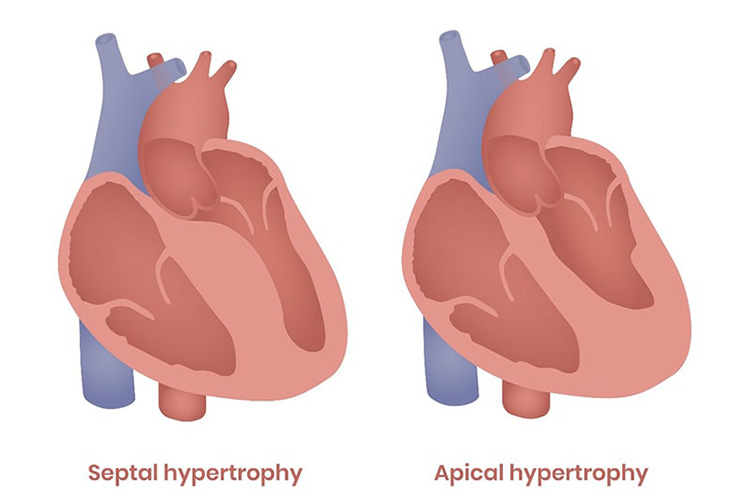
明らかな原因がないのに心筋肥大がおこる病気です。左室の心筋が異常に肥大にするため左室は拡がらず、左房から左室へ血液が入りにくくなります(拡張障害)。
心筋肥大は不均一で、左室から大動脈に血液が出ていく部位(流出路)が狭くなると、閉塞性肥大型心筋症と呼ばれます。一方で流出路が狭くない場合は、非閉塞性肥大型心筋症の他、心尖部肥大型心筋症、拡張相肥大型心筋症などのタイプに分類されます。
一部遺伝的な要因が推定されています。
②拡張型心筋症
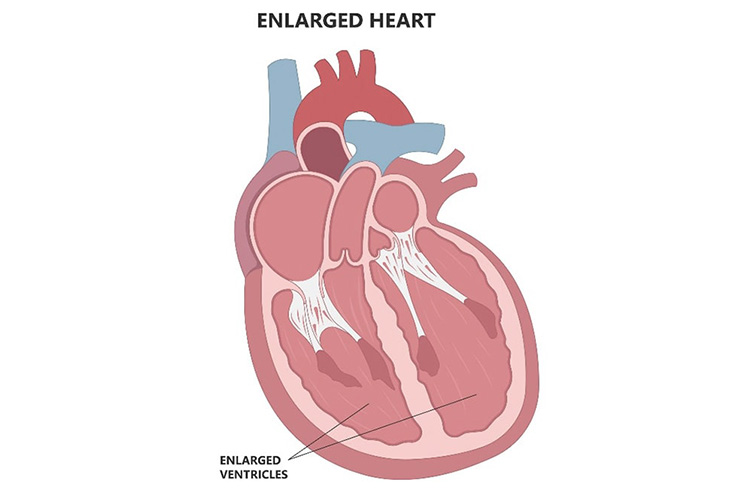
明らかな原因がないのに心臓の収縮力が低下する病気です。ウイルス感染や自己免疫異常が関与している可能性が指摘されています。一部に遺伝的な要因も指摘されています。
③拘束型心筋症
心室の拡張や肥大を伴わず心臓の動きも正常ですが、心臓が硬くて拡がりにくいため心不全をおこす病気です。アミロイドーシスなどで同様の病態がみられますが、原因がわからず発症した場合を言います。頻度は不明です。アフリカやインド、中南米に多いとされています。
④不整脈源性右室心筋症
他の疾患が主に左心室が障害されるのに対し、不整脈源性右室心筋症は右室心筋が病態の中心です。進行性で、右室心筋の変性、脂肪浸潤、線維化を特徴とし、右室の拡大や収縮不全、右室起源の心室性不整脈を起こす病気です。若年者で不整脈による突然死が多いとされています。一部に遺伝的な要因も指摘されています。
⑤その他:たこつぼ型心筋症
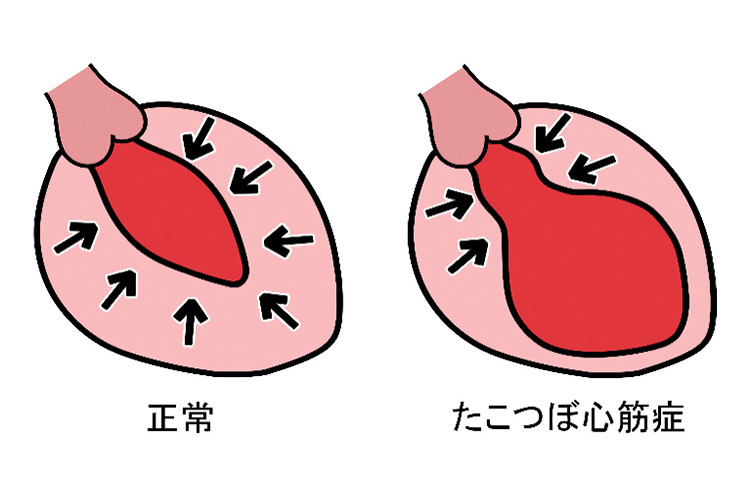
強い精神的・身体的ストレス、喜怒哀楽を契機に発症することが多いのが特徴とされています。突然の胸痛で発症するため心筋梗塞との鑑別が難しく、診断に心臓カテーテル検査が必要となるケースが多くあります。
心筋症の症状
無症状のことも少なくありませんが、肥大型心筋症では、動悸、胸部圧迫感、易疲労感などの症状が出ることがあります。非閉塞性では自覚症状は出にくく、健診での心電図やレントゲンをきっかけに診断されることも少なくありません。閉塞性の場合は、めまいや失神発作がみられることがあります。拡張型心筋症などで心機能が低下していると、動悸、息切れ、呼吸困難、浮腫み、などの心不全症状がみられます。
心筋症の検査と診断
①血液検査(脳性ナトリウム利尿ぺプチド:BNP)
BNPは主に心室で合成されるホルモンです。心室への負担が高まると分泌されます。心筋症の患者様では比較的高値のことも多く、診断のきっかけになります。ただし、腎機能や肥満などの影響を受けやすいマーカーで、個人差があります。全身状態や他の検査所見と合わせて診断します。
②胸部レントゲン検査
心筋症を始めとする心不全の存在や重症度診断に重要な検査です。心臓の拡大、肺うっ血、胸水の有無などを確認します。以前に撮られた画像と比較することも重要です。
③心電図
心電図は心臓の電気的な活動を記録する検査です。心筋梗塞や心肥大、不整脈の有無を確認します。
④心エコー検査
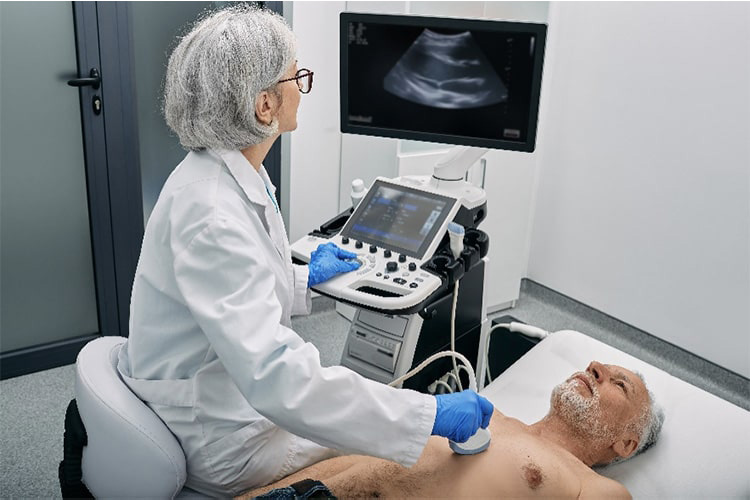
超音波を使って心臓の状態を探ります。拍出量の評価や拡張能の評価、心筋肥大の確認等、原因疾患の診断と重症度評価などを行います。状態が変化した場合や治療の前後など経時的に検査を行うことで、治療の効果を確認したり、予後評価を行います。
⑤心臓MRI検査
MRI(磁気共鳴画像撮影)とは、電磁気の力を利用して体の内部を撮影する装置です。造影剤を用いることで心筋組織の評価を詳細に行うこともできます。CTのような被ばくもありません。検査時間は長めですが侵襲度の低い検査です。
⑥カテーテル検査
カテーテルという細長い管を首元、腕、足の付け根の血管に通して心臓まで挿入し、心臓の中で直接圧力を測定したり、造影剤を注入して血管を造影したりする検査です。他の疾患の鑑別や、心筋生検も行います。
心筋症について行うカテーテル検査は大きく分けて3つあります。
①右心カテーテル検査
心不全に似た病態(急性呼吸窮迫症候群;ARDS)の鑑別や、循環不全が続く場合など、臨床的に精密な情報が求められる場合などに、肺動脈にカテーテルを通して圧力を測定します。
②左心カテーテル検査
冠動脈造影では狭心症や心筋梗塞を合併していないかを評価します。
③心内膜心筋生検
心内膜心筋生検は、心筋症を始め、心筋炎、心サルコイドーシス、心アミロイドーシス、ファブリー病など、特殊な心不全の診断を確定させる際に有用です。心不全が新規に発症した場合や、治療効果が乏しい場合などに検討されます。
心筋症の治療
特発性心筋症の治療に特異的なものはなく、心不全の治療に準じます。
心不全の治療は、うっ血して苦しい状態を解除する急性心不全の治療と、心不全による入院や死亡を予防する慢性心不全の治療に分けられます。
薬物療法だけではなくリハビリテーションや食事療法も重要になります。また、ペースメーカーや心臓移植といった非薬物療法も検討が必要になる場合があります。
急性心不全の治療
心不全ではアルドステロン等のホルモンが過剰に分泌されます。これらのホルモンの影響で、体に余計な水分が溜まり、血液のうっ滞が起こります。利尿薬は体に溜まった余計な水分やナトリウムを排泄することによって、うっ血を改善し心不全の症状を軽くします。また血管拡張薬や強心薬を適宜用いて心臓の仕事量を減らし血液の循環を良くします。
慢性心不全の治療(薬物治療)
左室収縮能の低下した心不全(HFrEF)と左室収縮能が保たれた心不全(HFpEF)では、有効性が証明された薬剤に違いがあります。HFpEFに対して有効な薬剤はわずかです。
左室収縮能の低下した心不全(HFrEF)
心不全ではレニン–アンジオテンシン–アルドステロン(RAA)というホルモン系と、自律神経である交感神経が活性化しており、それが心不全の予後に関係します。
RAA系や交感神経を抑制する薬剤によって、病的な心拡大や収縮能障害が改善し、死亡や心不全悪化による入院が減ることが大規模臨床研究で示されています。
アンギオテンシン変換酵素阻害薬・アンギオテンシンⅡ受容体拮抗薬
RAA系を抑制します。
ミネラルコルチコイド受容体拮抗薬(MRA)
RAA系の最終産物であるアルドステロンの作用を阻害します。
β遮断薬
交感神経を抑制します。
アンジオテンシン受容体ネプリライシン阻害薬(ARNI)
RAA系を抑制するとともに内因性のナトリウム利尿ペプチド系を増強し、神経体液性因子のバランス破綻を是正する薬です。ACE阻害薬との比較試験(PARADIGM-HF)(NEJM 2014;371:993~1004.)では、心血管死や心不全入院を有意に減少させたことから、HFrEFの治療薬として確立しました。
SGLT2阻害薬
もともとは糖尿病の薬として開発され、尿細管でのブドウ糖の再吸収を抑制し血糖値を低下させる薬です。様々な大規模臨床試験で心不全に対する有用性が示されました。
ARNI、β遮断薬、MRA、SGLT2阻害薬の4つをfantastic fourと呼び、これらの内服を早期に適切に導入することが、心不全入院を減らし予後を改善すると期待されています。
イバブラジン
洞結節を抑制して心拍数を減らします。β遮断薬を最大限使っても心拍数が75/分未満にならない場合や、気管支喘息などのためβ遮断薬が使いにくい場合に用います。心拍数が低いほど死亡や心不全入院が少ないことが示されています。
ベルイシグアト
一酸化窒素(NO)受容体であるsGCを直接刺激する作用と、内因性NOに対するsGCの感受性を高める作用の2つの作用機序により、cGMPの産生を増加させ慢性心不全の進行を抑制する薬剤です。
左室収縮能が保たれた心不全(HFpEF)
HFrEFに対して使われる、ミネラルコルチコイド受容体拮抗薬(MRA)やアンジオテンシン受容体ネプリライシン阻害薬(ARNI)は、HFpEFに対しても有効な可能性はありますが、臨床試験で明確に示されたわけではありません。
SGLT2阻害薬は、EMPEROR-Preserved trialで、心血管死または心不全入院を有意に抑制することが示されています。
慢性心不全の治療(非薬物治療)
心臓再同期療法/両心室ペーシング・植え込み型除細動器
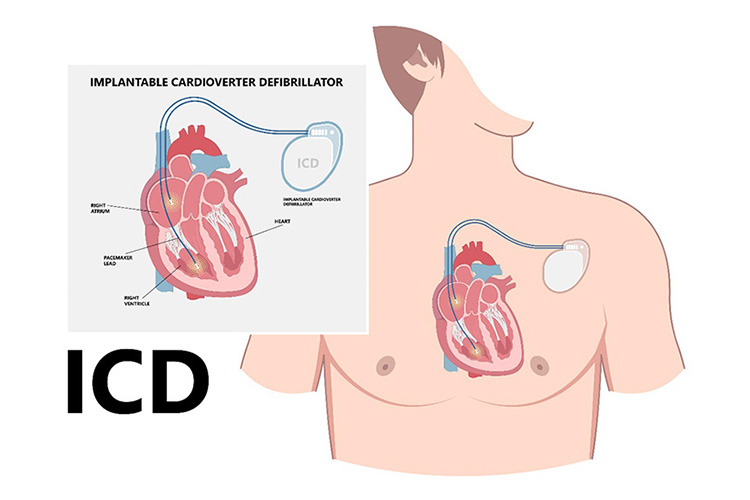
心筋症が進行し、薬物治療だけでは心不全が改善しない場合には、心臓の動きをペースメーカーで統一させる「心臓再同期療法」や、命に関わる不整脈を止める「埋め込み型除細動器」を検討します。
何らかの心疾患が原因で命に関わる不整脈 (心室頻拍や心室細動、等)がおきた場合、2年以内の再発率は10~20%と報告されています。また、心機能が低下しているHFrEFは致死性不整脈が起こりやすいことが報告されています。
身体に異物を埋め込むことは抵抗がありますが、薬物治療が効きにくい方や、血圧が低いなどの理由で十分な治療ができない場合などは、検討すべき治療です。
心臓移植/補助人工心臓
内科的・外科的治療を尽くしてもなお強い心不全症状が残る時には心臓移植を検討します。条件を満たした場合は心臓移植待機となります。心臓移植を待つ間に一時的に「補助人工心臓」を使うこともあります。
心臓リハビリテーション

入院中に早期離床を目指して行われる急性期のリハビリテーションだけでなく、回復期や慢性期でも、心臓リハビリテーションは予後改善効果が示されています。
歩行や自転車、軽いジョギング、軽い体操、ヨガなどの有酸素運動と、軽い筋肉トレーニング(低強度レジスタンストレーニング)を組み合わせて行います。
6分間歩行試験や運動負荷試験、心肺運動負荷試験(CPX)などで運動耐容能を調べてから行うと安全に行えます。
